Хронический гломерулонефрит (ХГН) - иммунокомплексное заболевание почек с преимущественным поражением почечных клубочков, приводящее к прогрессирующей гибели клубочков, артериальной гипертонии и почечной недостаточности.
ХГН может быть как исходом острого нефрита, так и первично хроническим. Часто причину заболевания выяснить не удается. Обсуждается роль генетической предрасположенности к развитию хронического гломерулонефрита. Хронический гломерулонефрит составляет основную часть больных ГН, значительно превосходящую ОГН. По данным И.Е. Тареевой, среди 2396 больных гломерулонефритом ХГН составил 70%.
Согласно ВОЗ, смертность от XГН достигает 10 на 100 тыс. населения. На XГН приходится основная группа больных, находящихся на хроническом гемодиализе и подвергающихся трансплантации почек. Заболевают чаще мужчины в возрасте до 40-45 лет.
Этиология. Основные этиологические факторы ХГН те же, что и при остром гломерулонефрите. Определенное значение в развитии ХГН имеетразличная инфекция, возрастает роль вирусов (цитомегаловирус, вирус простого герпеса, гепатита В). В роли антигенамогут выступать некоторые лекарства и тяжелые металлы. По мнению Н.А. Мухина, И.Е. Тареевой (1991), среди факторов, способствующих переходу острого гломерулонефрита в хронический, могут иметь значение наличие и особенно обострение очаговойстрептококковой и другой инфекции, повторные охлаждения, особенно действие влажного холода, неблагоприятные условия труда и быта, травмы, злоупотребление алкоголем.
Патогенез. В патогенезе ХГН основная роль отводится иммунным нарушениям, вызывающим хронический воспалительный процесс в клубочках и тубулоинтерстициальной ткани почек, которые повреждаются ИК, состоящими из антигена, антител и комплемента. Комплемент оседает на мембране в зоне локализации комплекса аутоантиген-аутоантитело. Далее происходит миграция нейтрофилов к базальной мембране. При разрушении нейтрофилов выделяются лизосомные ферменты, усиливающие повреждение мембраны. Б.И. Шулутко (1990) в схеме патогенеза ГН приводит следующие варианты: 1) пассивный занос ИК в клубочек и их осаждение; 2) циркуляция антител, реагирующих со структурным антигеном; 3) вариант реакции с фиксированным ан тителом самой базальной мембраны (ГН с антительным механиз мом) .
Образующиеся при участии комплемента комплексы антигена с антителом могут некоторое время циркулировать в крови. Затем, попадая в клубочки, начинают фильтроваться (в этом случае играют роль их размеры, растворимость, электрический заряд и т.д.). ИК, которые застревают в клубочковом фильтре и не удаляются из почки, вызывают в дальнейшем повреждение почечной ткани и приводят к хроническому течению иммунно-воспалительного процесса. Хроническое течение процесса обусловливается постоянной выработкой аутоантител к антигенам базальной мембране капилляров.
В другом случае антигеном может являться сама базальная мембрана клубочка, которая, в результате повреждения ранее химическими или токсическими факторами обретает антигенные свойства. В этом случае антитела вырабатываются непосредственно к мембране, вызвая тяжелое течение болезни (антительный гломерулонефрит).
Кроме иммунных механизмов, в процессе прогрессирования ХГН принимают участие и неиммунные механизмы, среди которых следует упомянуть повреждающее действие протеинурии на клубочки и канальцы, снижение синтеза простагландинов, внутриклубочковую гипертензию, артериальную гипертенизию, избыточное образование свободных радикалов и нефротоксическое действие гиперлипидемии . Одновременно происходит активация свертывающей системы крови , что усиливает коагулирующую активность и отложение фибрина в зоне расположения антигена и антитела. Выделение тромбоцитами, фиксированными в месте повреждения мембраны, вазоактивных веществ усиливает процессы воспаления. Длительный воспалительный процесс, текущий волнообразно (с периодами ремиссий и обострений), приводит, в конце концов, к склерозу, гиалинозу, запустеванию клубочков и развитию хронической почечной недостаточности.
Патолого-анатомическая картина .При хроническом гломерулонефрите все структурные изменения (в клубочках, канальцах, сосудах и др.) в конечном итоге приводят к вторичному сморщиванию почек. Почки постепенно уменьшаются (из-за гибели почечных нефронов) и уплотняются.
Микроскопически выявляются фиброз, запустение и атрофия клубочков; уменьшение функционирующей почечной паренхимы, часть сохранившихся клубочков гипертрофированы.
По данным В.В. Серова (1972), в строме почек развиваются отек, клеточная инфильтрация, склероз. В мозговом веществе на месте погибших нефронов появляются очаги склероза, которые по мере прогрессирования заболевания сливаются между собой и образуют обширные рубцовые поля.
Классификация хронического гломерулонефрита.
В нашей стране наибольшим признанием пользуется клиническая классификация, предложенная Е. М. Тареевым, согласно которой различают
клинические варианты
латентный (с изолированным мочевым синдромом),
гематурический (болезнь Берже),
гипертонический,
нефротический и смешанный ГН.
фазы - обострение (появление остронефритического или нефротического синдрома), ремиссия;
осложнения:
острая почечная недостаточность
острая почечная гипертензивная энцефалопатия (преэклампсия, эклампсия)
острая сердечная недостаточность (левожелудочковая с приступами сердечной астмы, отеком легких, тотальная)
хроническая почечная недостаточность
хроническая сердечная недостаточность
ретинопатия
Морфологическая классификация (Серов В.В. и соавт., 1978, 1983) включает восемь форм ХГН
диффузный пролиферативный гломерулонефрит
гломерулонефрит с полулуниями
мезангиопролиферативный гломерулонефрит
мембранозный гломерулонефрит
мембранопролиферативный (мезангиокапиллярный) гломерулонефрит
фокально-сегментарный гломерулосклероз
фибропластический гломерулонефрит
В качестве самостоятельной формы выделяют подострый (злокачественный, быстропрогрессирующий), экстракапиллярный гломерулонефрит.
Клиника. В зависимости от преобладания того или иного признака выделяют различные клинические варианты.
Самой частой клинической формой является латентный ГН (50-60%). Латентный ГН - это своеобразное скрытое течение хронического ГН, неосознаваемое больными, без отеков и гипертонии, больные десятилетиями сохраняют трудоспособность, так как латентный ГН может протекать долго, вплоть до развития ХПН. Данная форма проявляется лишь незначительно выраженным мочевым синдромом при отсутствии экстраренальных признаков заболевания.
Болезнь обнаруживается при случайном обследовании, диспансеризации, когда выявляют изолированную умеренную протеинурию или гематурию. При этом возможны невысокая АГ и небольшие преходящие отеки, не привлекающие внимание больных.
Гипертонический ГН встречается в среднем у 12-22% больных ХГН. Ведущим клиническим признаком является артериальная гипертензия. Данный вариант характеризуется длительным, медленным течением, в начале заболевания нет отеков и гематурии. Болезнь может обнаруживаться случайно при медосмотрах, направлении на санаторно-курортное лечение. В анализах мочи обнаруживается незначительная протеинурия, цилиндрурия на фоне хорошо переносимого периодически повышаемого артериального давления. Постепенно гипертония становится постоянной, высокой, особенно повышается диастолическое давление. Развиваются гипертрофия левого желудочка сердца, изменения сосудов глазного дна. Течение болезни медленное, но неуклонно прогрессирующее и переходящее в хроническую почечную недостаточность.
Артериальное давление резко повышается при развитии почечной недостаточности. Присоединяющаяся ретинопатия является важным признаком ХГН, при этом наблюдаются сужение, извитость артериол, отечность диска зрительного нерва, кровоизлияния по ходу сосудов, в тяжелых случаях - отслойка сетчатки, нейроретинопатия. Больные жалуются на головные боли, нарушение зрения, боли в области сердца, часто по типу стенокардии.
При объективном исследовании выявляется гипертрофия левого желудочка. У больных с длительным течением заболевания обнаруживаются явления ишемии миокарда, нарушении ритма сердца.
В общем анализе мочи – небольшая протеинурия, иногда микрогематурия, цилиндрурия, постепенно снижается относительная плотность мочи. ХПН формируется в течение 15-25 лет.
Гематурическая ХГН. В клинике - рецидивирующая гематурия различной степени и минимальная протеинурия (менее 1г/сут). Экстраренальная симптоматика отсутствует. ХПН развивается у 20-40% в течение 15-25 лет.
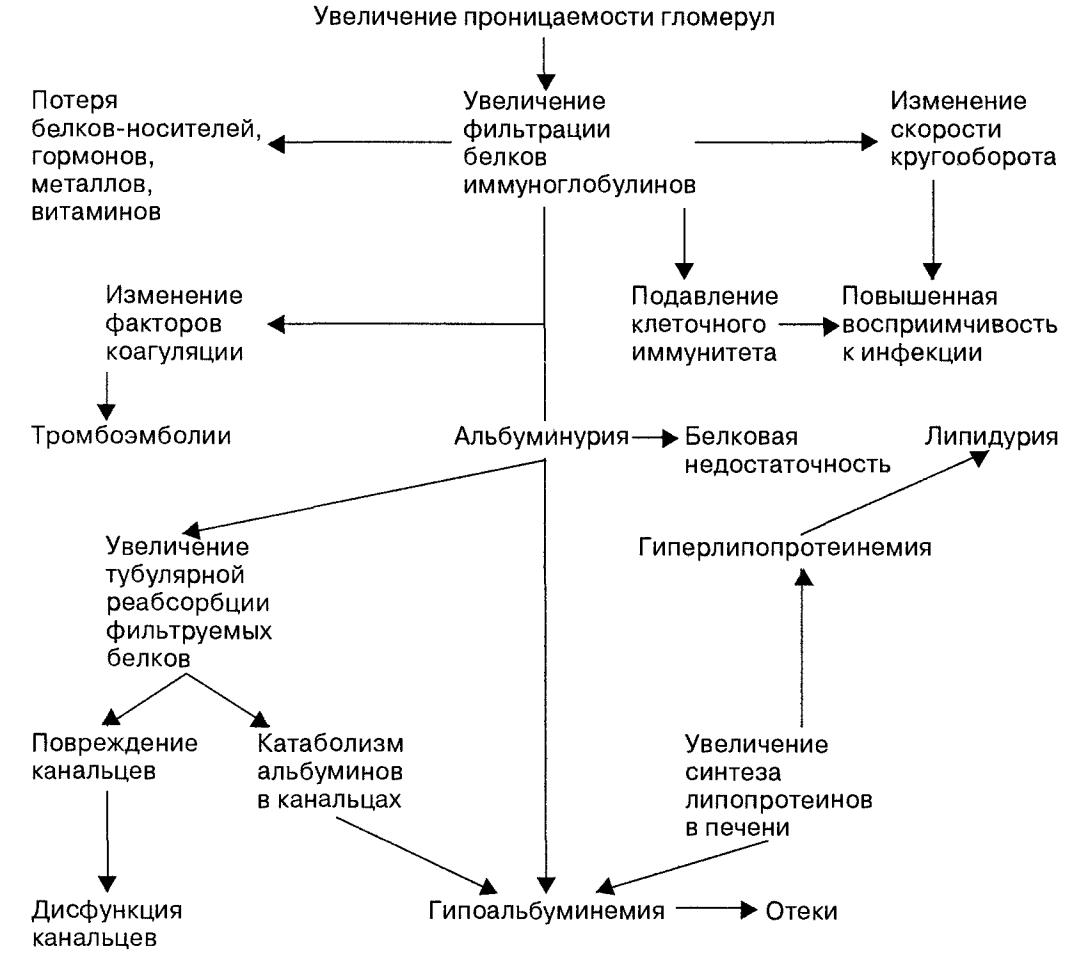
Нефротический ГН встречается с той же частотой, что и гипертонический ГН. Нефротический ГН - это ГН с полисиндромной симптоматикой, иммунологической реакцией в почках, дающей начало выходу с мочой фактора, реализующего положительный волчаночный тест. Протеинурия бывает значительной, более 3,5 г/сут., но в более поздних стадиях при понижении почечной функции обычно уменьшается . Одно лишь наличие массивной протеинурии стало определяющим признаком нефротического синдрома, так как это означает наличие скрытого поражения почек и является признаком повреждения клубочков. НС развивается при длительном повышении проницаемости базальной мембраны клубочков для белков плазмы и избыточной фильтрации их, превосходящей реабсорбционные возможности канальцевого эпителия, в результате возникает структурная перестройка гломерулярного фильтра и канальцевого аппарата.
В начале болезни это компенсаторная перестройка, затем развивается реабсорбционная недостаточность канальцев в отношении белка, что ведет к дальнейшему повреждению клубочков, канальцев, изменениям интерстиция и сосудов почек. В крови выявляют ся гипопротеинемия, гипоальбуминемия, гиперглобулинемия, ги перлипидемия, гиперхолестеринемия, гипертриглицеридемия и гиперфибриногенемия. Течение заболевания медленное или быстро прогрессирующее с исходом в ХПН, в связи с гиперкоагуляцией может сопровождаться тромботическими осложнениями.
Кожные покровы у больных с нефротической формой ХГН бледные, сухие. Лицо одутловатое, отеки на голенях, стопе. Больные адинамичны, заторможены. В случае тяжелого нефротического синдрома наблюдаются олигурия, отеки всего тела с наличием жидкости в плевральных полостях, перикарде и брюшной полости.
Значительные нарушения белкового обмена, снижение иммунитета приводят к тому, что больные этой формой особенно чувствительны к различной инфекции.
Смешанный хронический ГН соответствует характеристике классического отечно-гипертонического нефрита с отеками (Брайта), АГ, значительной протеинурией. Одновременное наличие гипертонии и отеков обычно говорит о далеко зашедшем поражении почек. Эта форма отличается наиболее тяжелым течением, неуклонным прогрессированием и достаточно быстрым развитием почечной недостаточности, ХПН формируется в течение 2-5 лет.
Терминальный гломерулонефрит - конечная стадия любой формы ХГН, эта форма обычно рассматривается как стадия хронической почечной недостаточности.
Условно можно выделить период компенсации, когда больной, оставаясь работоспособным, предъявляет жалобы лишь на слабость, утомляемость, снижение аппетита или же может оставаться совершенно здоровым. Артериальное давление высокое, особенно диастолическое. Характерны полиурия, изостенурия, незначительная протеинурия, «широкие» цилиндры».
Морфологически имеется вторично сморщенная почка , нередко трудноотличимая от первично сморщенной при злокачественной гипертонической болезни.
В качестве самостоятельной формы выделяют подострый (злокачественный) гломерулонефрит - быстро прогрессирующий гломерулонефрит , характеризующийся сочетанием нефротического синдрома с АГ и быстрым появлением почечной недостаточности.
Начало острое, упорные отеки типа анасарки, характерны значительная холестеринемия, гипопротеинемия, стойкая, выраженная протеинурия. Быстро развивается азотемия, анемия. АД очень высокое, выраженная ретинопатия сетчатки вплоть до отслойки.
Быстропрогрессирующий нефрит можно заподозрить, если уже в начале заболевания на фоне общего тяжелого состояния больных повышено содержание креатинина, холестерина в сыворотке и артериальное давление, отмечается низкая относительная плотность мочи. Особенностью этой формы ГН является уникальная иммунная реакция, в которой в качестве антигена выступает собственная базальная мембрана.
Морфологически обнаруживается пролиферативный гломерулонефрит с фибринозно-эпителиальными полулуниями, которые могут развиваться уже спустя неделю. Одновременно снижается и концентрационная функция (за счет канальцево-интерстициального поражения). Больные погибают через 6-18 месяцев от начала заболевания.
Таким образом, клиническая классификация ХГН применяется в повседневной практике. Однако возросшее значение морфологического метода исследования для диагностики и прогноза ХГН требует знакомства и с морфологической характеристикой заболевания (см выше).
Самой частой морфологической формой ХГН (около 50%) является мезангиопролиферативный ГН , для которого характерно отложение иммунных комплексов, комплемента в мезангии н под эндотелий капилляров клубочка. Клинически этому варианту свойственны ОГН, IgА - нефропатия (болезнь Берже), реже встречаются нефротическая и гипертоническая формы. Заболевание возникает в молодом возрасте, чаще у мужчин. Характерным симптомом является стойкая гематурия. Повышение АД в начале заболевания бывает редко. Течение этой формы ГН доброкачественное, больные живут долго. IgА-нефропатия – один из вариантов мезангиопролиферативного гломерулонефрита, характеризующийся макро- и микрогематурией, обострения обычно связаны с перенесенной инфекцией. Отеков и гипертензии не бывает. При иммунофлюоресценции специфическим является выявление отложений в мезангии Ig А.
Мембранозный, или иммунокомплексный ГН , встречается примерно у 5% больных. При иммуногистологическом исследовании в капиллярах клубочков обнаруживаются отложения IgG, IgМ, комплемента (С 3 фракция) и фибрина. Клиническое течение сравнительно медленное с изолированной протеинурией или нефротическим синдромом. Этот вариант ГН менее доброкачественный, почти у всех больных уже в самом начале заболевания выявляется стойкая протеинурия.
Мембранопролиферативный (мезангиокапилл ярный) ГН встречается у 20% больных. При этой форме ГН поражается мезангий и эндотелий базальной мембраны, в капиллярах клубочков находят отложения IgА, IgG, комплемента, обязательны изменения эпителия канальцев. Заболевание обычно начинается в детстве, женщины болеют чаще мужчин в 1,5-2 раза. В клинической картине чаще выявляются нефротический синдром с выраженной протеинурией и гематурией. Эта форма ГН всегда прогрессирует. Нередко заболевание начинается с острого нефротического синдрома.
Особенностью этой формы является гипокомплементемия, которая не наблюдается при других морфологических формах, кроме ОГН.
Причинами, приводящими к мембранопролиферативному ГН могут быть вирусы, бактериальная инфекция, вирус гепатита А, легочный туберкулез, генетические факторы и гнойные заболевания (остеомиелит, хронические гнойные заболевания легких и др.).
ГН с минимальными изменениями (липоидный нефроз) обусловлен повреждением «малых отростков» подоцитов. Чаще встречается у детей, в 20% случаев у молодых мужчин. В эпителии канальцев и в моче обнаруживаются липиды. Иммунных отложений в гломерулах не выявляется. Отмечается склонность к рецидиву со спонтанными ремиссиями и хорошим эффектом от применения глюкокортикоидной терапии. Прогноз, как правило, благоприятный, функция почек длительное время остается сохраненной.
Фокальный гломерулярный склероз - разновидность липоидного нефроза, он начинается в юкстамедуллярных нефронах, в капиллярах клубочков находят IgМ. У 5-12% больных, чаще у детей, клинически выявляются протеинурия, гематурия, гипертония. Клинически отмечается выраженный нефротический синдром, устойчивый к лечению стероидами. Течение болезни прогрессирующее, завершается развитием ХПН.
Фибропластический ГН - диффузная форма ХГН - в своем течении завершается склерозированием и фибропластическим процессом всех клубочков.
Фибропластические изменения в клубочках сопровождаются дистрофией, атрофией канальцевого эпителия и склерозом интерстициальной ткани.
Диагноз ГН основывается на оценке данных анамнеза, АГ и изменений мочи.
Следует помнить о возможном длительном скрытом течении ГН.
Диагностика гломерулонефрита невозможна без лабораторного обследования. Оно включает
общий анализ мочи, подсчет суточной потери белка,
протеинограмму, определение липидов крови, содержания в крови креатинина, мочевины, электролитов,
пробы Зимницкого, Реберга,
иммунограмму,
исследование глазного дна,
экскреторную урографию,
радионуклидное исследование почек,
компьютерную томографию,
пункционную биопсию почек
Дифференциальная диагностика . Легко поставить диагноз, когда имеются точные сведения о перенесенном остром нефрите или когда на лицо типичные симптомы различных форм, характерных для хронического нефрита.
Весьма существенным является отграничение ХГН от гипертонич еской болезни . При ХГН изменения в моче появляются задолго до развития АГ, для ХГН характерны менее выраженная гипертрофия сердца, меньшая склонность к гипертоническим кризам.
Во многих случаях ХГН трудно отличить от хронического пиелонефрита . В пользу последнего говорят сведения о перенесенной инфекции мочевых путей, дизурические явления, боли в пояснице, периоды повышения температуры. В моче при пиелонефрите обнаруживаются бактериурия и лейкоцитурия.
ХГН с нефротическим синдромом следует дифференцировать от амилоидоза почек . Диагноз амилоидоза ставят на основании следующих признаков: перенесенный или существующий туберкулезный, гнойный или другой воспалительный процесс (артрит, хрониосепсис), нагноительные заболевания легких, злокачественные образования, наличие амилоидоза в других органах. Ценными диагностическими методами являются биопсия почек и нахождение амилоида в слизистой полости рта или в прямой кишке.
При нефрите, когда на первом месте стоит гематурия необходимо отграничивать его от туберкулеза почек . При малейшем сомнении, тщательно исследовать мочу – в осадке методом флотации можно обнаружить микобактерии туберкулеза.
Болезни Гудпасчера и Вегенера протекают с инфильтрациями в легких, массивным кровохарканьем, нефритом, поражением хрящевой ткани гортани и верхних дыхательных путей, нефритом.
Лечение.
Лечение ХГН должно быть комплексным и состоит из диеты, лекарственной терапии и санаторно-курортного лечения. В период обострения необходима госпитализация больных.
При достаточной функции почек показано некоторое ограничение белков (в пределах 1 г/кг массы тела), в случае развития АГ - ограничение поваренной соли, при отеках - ограничение соли и воды. Основными видами лечения ХГН являются патогенетическое и симптоматическое.
Медикаментозная симптоматическая терапия .
Хронический нефрит с латентным течением. При этой форме с протеинурией менее 1 г/сут. и незначительной гематурией (до 5-8 в поле зрения), сохраненной функцией почек активная терапия не показана. Можно назначить курантил, трентал, делагил курсами по 2-3 месяца при протеинурии более 1-2 г белка показаны трентал, индометацин (150 мг/сут).
Гематурический нефрит - медленно прогрессирующая форма, также не требующая активной терапии. Назначают димефосфан 15 % раствор в течение месяца (мембраностабилизатор), делагил по 0,25г х 2 раза в день в течение месяца, витамин Е (α-токоферол ацетат) по 50мг 2 раза в сутки в течение месяца; индометацин, вольтарен 2мг/кг в течение 2–4 месяцев; курантил или трентал.
Имеются сообщения об успешном лечении урокиназой и антикоагулянтами непрямого действия.
Хронический нефрит гипертонического типа - медленно прогрессирующая форма нефрита. Артериальная гипертония связана с нарушением кровоснабжения в почках, поэтому показаны препараты, нормализующие почечную гемодинамику , в первую очередь курантил (225-400 мг/сут), длительно, годами - трентал, никотиновая кислота, β - блокаторы, антагонисты кальция, диуретики. Ингибиторы АПФ обладают антипротеинурическим и нефропротективным действием, т.к., снижая внутриклубочковую гиперфильтрацию и гипертензию, замедляют темпы прогрессирования ХПН.
Хронический ГН нефротического типа без гипертонии и признаков почечной недостаточности всегда требует активной терапии. Глюкокортикоиды показаны при гиповолемическом варианте с высокой активностью ренина плазмы, назначаются цитостатики или применяется четырехкомпонентная схема лечения.
При гиперлипидемии ограничивают употребление в пищу продуктов, богатых холестерином и насыщенными жирами. Назначают ловастатин.
Для нефротического синдрома характерна гиперкоагуляция, возможен тромбоз почечных вен, поэтому назначают антикоагулянты.
Препараты патогенетической терапии - кортикостероиды, цитост атики, гепарин, плазмаферез (методы агрессивной терапии) нарушают гомеостатические процессы, их назначают, когда очевидна роль иммуновоспалительных процессов и процессов внутрисосудистой коагуляции в прогрессировании заболевания, т.е. когда имеется высокая активность почечного процесса.
Общими показаниями для назначения глюкокортикоидов при нефритах являются выраженная активность почечного процесса , наличие нефротического синдрома без выраженной гипертонии и гематурии; морфологически - минимальные изменения клубочков, мезангиопролиферативный и мембранозный нефрит.
Схема лечения нефрита: при высокой активности ХГН используют так называемуючетырехкомпонентную схему, включающую цитостатик, преднизолон, гепарин и курантил: доза преднизолона 0,5-0,8-1 мг/кг массы и тела в течение 8 недель с последующим медленным снижением дозы в течение 8 недель и назначением поддерживающей дозы 10мг/сутки еще в течение 6 месяцев.
Есть так называемая альтернирующая схема - прием преднизолона в течение 3-4 дней с последующим четырехдневным перерывом (в педиатрии).
При высокой активности нефритов применяют ударные дозы ГК - «пульс-терапию» - внутривенное введение 1000 мг метил-преднизолона или преднизолона 3 дня подряд в растворе хлорида натрия, медленно капельно в течение 10-20 мин.
Побочные действия глюкокортикоидной терапии - синдром Иценко-Кушинга, стероидная гипертония, глюкозурия, остеопороз, язвенное поражение желудочно-кишечного тракта с кровотечениями.
Иммуносупрессивные средства . Используется их влияние на иммунокомпетентные клетки - этоазатиоприн, циклофосфамид (ЦФА), хлорамбуцил, антилимфоцитарный глобулин (применяется только при трансплантации почек), циклоспорин (подавляет функцию Т-лимфоцитов).
Гепарин оказывает воздействие на процессы локальной внутриклубочковой внутрисосудистой коагуляции.Дозу 10000-15000ЕД делят на 3-4 введения, она считается адекватной, если спустя 4-5 ч после подкожного введения гепарина время свертываемости крови увеличивается в 2-3 раза по сравнению с исходным, тромбиновое время - в 2 раза.
Курантил стимулирует выработку в сосудистой стенке мощного антиагреганта и вазодилататора - простациклина, при этом повышается экскреция с мочой простагландина Е2, улучшаются показатели почечной гемодинамики, применяют его при гипертоническом и латентном нефрите (4-10 мг/кг в сут).
Ацетилсалициловая кислота является ингибитором фермента простагландинсинтетазы. При активации гемостаза синтез тромбоксана в тромбоцитах преобладает над синтезом простациклина в сосудистой стенке. Доза 0,25-0,5 г/сут.
Целесообразно сочетание препарата с курантилом или тренталом (0,2 - 0,3 г/сут.). Эта комбинация в 3 раза увеличивает продолжительность «жизни почек».
Перспективные антиагреганты - тиклид (самый мощный), селективные ингибиторы синтеза тромбоксана (дазоксибен) и синтетические аналоги простациклина (простенон, простин).
Нестероидные противовоспалительные препараты - салицилаты, пиразолоновые препараты, производные органических кислот индолуксусной (индометацин, метиндол, сулиндак); пропионовый (бруфен, напроксен); фенилуксусной (вольтарен).
НПВС (альтернатива преднизолону при малой клинической активности ХГН). Индометацин следует назначать больным с протеинурией, у которых сохранена функция почек и умеренно выражен нефротический синдром.
Осложнения от приема индометацина - диспепсия, боли в животе, тошнота, рвота, головная боль, депрессия. Локальное почечное действие препарата может снижать клубочковую фильтрацию, повышать уровень креатинина в крови, уменьшать почечный кровоток, повышать АД.
Плазмаферез применяется для лечения быстро прогрессирующего ГН, а также нефритов, связанных с системными заболеваниями. В 1968 г. Kincaiol Smith предложила четырехкомпонентную схему: преднизолон, цитостатики, антикоагулянты и антиагреганты (дипиридомол по 400 мг/сут).
Лечение быстропрогрессирующего ГН должно быть активным, своевременным, так как при развитии анурии лечение почти всегда безуспешно. Применяют преднизолон в сочетании с цитостатиками, эффективность в 20% случаев (перорально). В настоящее время применяют более сложные схемы лечения. Например, Cameron начинает лечение с 3-х внутривенных курсов «пульс терапии» метилпреднизолона с последующим переходом на прием преднизолона внутрь.
В первый же день лечения назначают азатиоприн 2 мг/кг/сут. и дипиридамол 10 мг/кг/сут., затем присоединяют гепарин, сроки лечения 3-6 месяцев.
Эффективно лечение плазмаферезом.
Доказано благоприятное влияние сухого и жаркого климата на функцию почек и сердечно-сосудистой системы при ХГН. Санаторно-курортное лечение показано больным латентным нефритом с умеренным нефротическим синдромом без признаков почечной недостаточности (Байрам-Али, Ялта, Янган-Тау).
Прогноз. В целом ХГН является неблагоприятно текущим заболеванием, которое в сравнительно молодом возрасте приводит к инвалидности, ХПН и смерти. Быстрое появление нефротического синдрома и АГ ухудшают течение и прогноз. Достаточно медленным течением характеризуется мембранозный, мезангио-пролиферативный и ГН с минимальными изменениями. Менее благоприятны диффузный фибропластический и очаговый гломерулосклероз.
В итоге различных форм ХГН развивается вторично сморщенная почка, при этом большинство клубочков полностью склерозированы, единичные оставшиеся гломерулы компенсаторно гипертрофированы, но функционально неполноценны. Развивается хроническая почечная недостаточность, требующая непрерывного врачебного наблюдения и лечения.
Почки - важнейший орган, отвечающий за выведение ненужных и вредных веществ из организма. От стабильной работы почек зависит здоровье человека. Хронический гломерулонефрит - патология, приводящая к почечной недостаточности и тяжёлым последствиям для всего организма. Это заболевание не терпит легкомысленного отношения и требует длительного и серьёзного лечения.
Что представляет собой хронический гломерулонефрит
Хроническая форма гломерулонефрита - это прогрессирующее воспалительное поражение почечных клубочков, приводящее к их склерозу (рубцеванию) и утрате функциональных возможностей. Со временем развивается хроническая почечная недостаточность.
Заболевание имеет относительно высокую распространённость, при этом может возникнуть в любом возрасте, но чаще всего первые признаки поражения гломерул (клубочков) диагностируют в 25–40 лет. Болеют чаще мужчины. Отличие хронического процесса от острого в длительном (более года) течении воспалительно-деструктивных изменений и обширном (диффузном) двустороннем поражении почек.
В строении каждой почки имеется сложная структурная система, включающая в себя нефроны, состоящие из клубочков (капиллярных переплетений) в капсулах и мельчайших трубочек-канальцев, в которых происходит непрерывный процесс фильтрации крови с образованием мочи, содержащей ненужные организму вещества. Необходимые элементы остаются в кровеносном русле.
В почечных клубочках (гломерулах) происходит непрерывный процесс фильтрации крови
При гломерулонефрите в почках происходят такие изменения:
- из-за воспалительного процесса стенки клубочковых сосудов становятся проницаемыми для кровяных клеток;
- в просвете капилляров клубочков образуются мелкие тромбы, закупоривающие их просвет;
- в поражённых гломерулах замедляется или совсем прекращается ток крови;
- кровяные клетки закупоривают просвет боуменовой капсулы (оболочки, покрывающей клубочек) и почечные канальцы;
- в поражённом нефроне нарушается весь последовательный процесс фильтрации;
- происходит замещение ткани клубочковых капилляров, почечных канальцев, а затем и целого нефрона рубцовой тканью - развивается нефросклероз;
- гибель нефронов приводит к значительному снижению объёма фильтруемой крови, вследствие чего и развивается синдром почечной недостаточности;
- функциональная недостаточность почек приводит к накоплению в крови вредных веществ и выведению с мочой нужных организму элементов.
Хроническое воспаление почечных клубочков чаще бывает исходом острого иммуновоспалительного процесса в почках, но может быть и первично-хроническим.

При гломерулонефрите происходит воспаление и деструкция почечных клубочков
Классификация патологии: виды и формы
Хронический гломерулонефрит может иметь инфекционно-иммунную или неинфекционно-иммунную природу. В течении заболевания выделяют фазы обострения и ремиссии. По скорости развития патология может прогрессировать быстро (от 2 до 5 лет) или медленно (дольше 10 лет).
Хроническое воспаление может протекать в разных формах. В соответствии с основным синдромом выделяют следующие виды клинического течения:
- латентный - с преобладанием мочевого синдрома. Сопровождается умеренной отёчностью и небольшой гипертензией, в моче выявляются белок, эритроциты и лейкоциты. Встречается чаще всего - почти у половины пациентов;
- гипертонический, или гипертензионный. Диагностируют в 20% всех случаев хронического гломерулонефрита. Проявляется стабильно высоким артериальным давлением, полиурией (повышением объёма мочи, выделяемой в течение суток), ноктурией (ночными позывами к мочеиспусканию). В анализе мочи - высокий белок и изменённые эритроциты, плотность немного ниже нормы;
- гематурический - с преобладанием макрогематурии, то есть крови в моче. Встречается нечасто (5% от общего числа пациентов), проявляется высоким содержанием в моче изменённых эритроцитов;
- нефротический - с выраженным нефротическим синдромом. Диагностируют у четвёртой части всех больных. Проявляется сильной отёчностью, повышенным давлением, уменьшением количества суточной мочи. Показатели мочи: высокая плотность, протеинурия (высокий белок), в крови - снижение белка, высокое содержание холестерина;
- смешанный - с проявлениями нефротического и гипертонического синдромов.
При разных формах гломерулонефрита в основе патологических изменений лежит единый механизм
Каждый из видов хронического воспаления клубочков протекает с последовательными периодами компенсации и декомпенсации фильтрующей функции почек.
Исходя из морфологических изменений в поражённых почках, также различают несколько основных типов заболевания:
- гломерулонефрит с минимальными изменениями;
- мембранозный - с резким отёком и расщеплением мембран клубочковых капилляров; разделяют очаговое и диффузное поражение мембран;
- пролиферативный интракапиллярный - проявляется разрастанием клеток внутреннего слоя капилляров клубочков и ткани, расположенной между сосудами (мезангия);
- пролиферативный экстракапиллярный - характеризуется образованием специфических полулуний вследствие разрастания эпителиальных клеток клубочковых капсул. Образования заполняют просвет капсул и сдавливают капилляры, нарушая в них кровообращение. Впоследствии полулуния замещаются соединительной тканью, что приводит к гибели гломерул. Этот тип гломерулонефрита имеет злокачественное течение;
- мембранозно-пролиферативный тип сочетает признаки пролиферативного и мембранозного поражения клубочков, при этом патологические изменения носят диффузный характер;
- склерозирующий, или фибропластический, тип. Такой хронический гломерулонефрит может стать исходом любой другой формы заболевания, при этом различают очаговую и диффузную разновидности.

При хроническом гломерулонефрите клубочки, а затем и сами нефроны замещаются фиброзной тканью
Причины развития заболевания
Почему возникает хроническое воспаление клубочков удаётся выяснить не всегда. Патология может быть следствием неизлеченного острого воспаления или возникать первично.
Ведущую роль в возникновении воспалительного процесса играют нефрогенные штаммы стрептококков наряду с присутствием в организме хронических инфекционных очагов в разных органах. Внешние и внутренние факторы провоцируют формирование специфических иммунных комплексов, циркулирующих в кровеносном русле и осаждающихся на мембранах клубочков, что приводит к повреждению последних. Возникающие реактивное воспаление и нарушение кровообращения в клубочковом аппарате со временем приводят к дистрофическим изменениям почек.

Хронический гломерулонефрит может носить инфекционную или неинфекционную природу
Провоцирующими факторами развития патологии могут стать:
- заболевания, вызванные бактериальной флорой:
- тонзиллит;
- фарингит;
- синусит;
- аднексит;
- кариес;
- скарлатина;
- пародонтит;
- инфекционный эндокардит;
- холецистит;
- пневмококковая пневмония;
- болезни с вирусной этиологией:
- герпес;
- грипп;
- гепатит В;
- краснуха;
- мононуклеоз;
- ветряная оспа;
- эпидемический паротит;
- цитомегаловирусная инфекция;
- аутоиммунные заболевания:
- системные васкулиты;
- ревматизм;
- красная волчанка;
- наследственная предрасположенность: врождённые дефекты в иммунной системе;
- пороки развития - почечные дисплазии;
- врождённые синдромы:
- лёгочно-почечный;
- болезнь Шейнлейна-Геноха.

Стрептококк - главная причина инфекционного гломерулонефрита
К неинфекционным факторам можно отнести:
- аллергические реакции на переливание компонентов крови или введение сывороток и вакцин;
- отравления ртутью, свинцом, органическими растворителями;
- лекарственные интоксикации;
- алкогольные отравления.
Хроническое воспаление почечных клубочков может возникнуть на фоне проводимой лучевой терапии. Провоцирующими факторами также являются постоянное действие низких температур и снижение общей устойчивости организма к вредным влияниям.
Проявления патологии
Симптомы хронического гломерулонефрита зависят от формы, в которой протекает патология. Выделяют две основные стадии недуга: компенсации и декомпенсации. На первой стадии внешние признаки практически отсутствуют. Могут наблюдаться незначительные непостоянные отёки и небольшое повышение артериального давления.

При хроническом гломерулонефрите в почках медленно происходят воспалительно-деструктивные изменения, что обусловливает прогрессирование симптоматики
В стадии декомпенсации происходит прогрессирующее нарушение почечных функций - развивается их недостаточность. Из-за накопления в крови азотистых шлаков больной испытывает:
- постоянную тошноту;
- головную боль;
- слабость;
- приступы рвоты.
Нарушения электролитного баланса и гормонального равновесия приводят к хроническим отёкам и стойкому повышению артериального давления (АД). Неспособность почек концентрировать мочу проявляется полиурией - повышением суточного количества выделяемой мочи.
Этот признак сопровождается:
- постоянной жаждой;
- чувством общей разбитости;
- головными болями;
- сухостью кожи, волос и ногтей.
Итогом фазы декомпенсации становится вторично-сморщенная почка. Развивается азотемическая уремия, когда почки полностью теряют способность поддерживать нормальный состав крови. Тяжёлая интоксикация может привести к уремической коме.

При хроническом гломерулонефрите характерным признаком являются отёки
Таблица: симптоматика хронического гломерулонефрита в зависимости от клинической формы
| Форма | Проявления |
| Латентная | Характеризуется мочевым синдромом: нарушениями мочеиспускания и изменениями мочи, которые выявляются лабораторно. Такая форма протекает часто совсем без отёков и повышения давления. Прогрессирует медленно, стадия декомпенсации наступает поздно. |
| Гематурическая | Ведущий симптом - гематурия (кровь в моче), при этом микрогематурия отмечается постоянно, периодически наблюдается макрогематурия (сгустки крови в моче, видимые невооружённым глазом). Характерна анемия. Клиническое течение этой формы относительно благоприятное, уремия развивается в редких случаях. |
| Гипертензионная | Главное проявление - стойкая выраженная гипертензия (до 180/100–200/120 мм рт. ст.). У больных наблюдаются гипертрофия левого желудочка, левожелудочковая недостаточность, нейроретинит (изменения глазного дна и сетчатки). Форма отличается неуклонным прогрессированием и развитием почечной недостаточности. |
| Нефротическая | Проявляется выраженной протеинурией (выделением белка с мочой), стойкими обширными отёками, водянкой полостей организма (гидроперикардитом, асцитом, плевритом). Больной страдает от жажды, одышки, тахикардии. Характерны гиперлидемия (повышенное содержанием холестерина в крови), гипопротеинемия (снижение белковых фракций в крови). |
| Смешанная | Наиболее тяжёлая форма патологии. У больного наблюдается гематурия, выраженные отёки, повышение давления, лабораторно выявляется массивная протеинурия. Исход часто неблагоприятный - быстро развивается почечная недостаточность и уремия. |
Признаки обострения
Любая форма хронического воспаления клубочков может протекать с периодическими обострениями. Чаще всего такие эпизоды наблюдаются весной или осенью и обычно возникают через 2–3 дня после перенесённой инфекции (вирусной или стрептококковой).

Одним из характерных признаков гломерулонефрита, особенно при обострении, является моча цвета мясных помоев
Проявления в стадии обострения:
- болезненность в области поясницы;
- повышение температуры;
- чувство жажды;
- плохой аппетит;
- слабость;
- головная боль;
- отёки на веках, лице, ногах;
- нарушение отхождения мочи;
- моча цвета мясных помоев.
Видео: что происходит при гломерулонефрите
Как ставится диагноз
Диагностикой заболевания занимаются нефрологи. Главным критерием в выявлении хронического гломерулонефрита являются данные клинико-лабораторных исследований. Сначала врач проводит сбор анамнеза, учитывает факт имеющихся хронических инфекций, системных патологий, перенесённой острой атаки гломерулонефрита.
Лабораторное обследование больного включает следующие тесты:
- Клинический анализ мочи. В образце обнаруживают много изменённых эритроцитов, цилиндров (гиалиновых, зернистых), лейкоцитов, большое количество белка, при этом плотность мочи снижена или повышена - это зависит от стадии заболевания.
- Проба Зимницкого. Суточный объём мочи и её плотность снижены или увеличены. Увеличение количества мочи и снижение плотности говорят о стадии декомпенсации заболевания.
- Биохимический анализ крови. Наблюдается снижение белковых фракций (гипопротеинемия и диспротеинемия), наличие С-реактивного белка, сиаловых кислот, высокий уровень холестерина и азотистых соединений (в стадии декомпенсации).
- Иммунограмма крови. В анализе определяются повышение титра антител к стрептококку (антистрептолизина, антигиалуронидазы, антистрептокиназы, антидезоксирибонуклеазы), увеличение уровня иммуноглобулинов, снижение факторов комплемента (протеинов, участвующих в формировании иммунного ответа организма при взаимодействии антител и антигенов).
- Микроскопический анализ образца почечной ткани, взятого при биопсии. Метод позволяет оценить структурные изменения в почечных клубочках, что важно для назначения адекватной терапии. Обнаруживают признаки разрастания (пролиферации) клубочковых структур, их инфильтрации иммунными клетками - моноцитами и нейтрофилами, наличие отложений в клубочках ИК (иммунных комплексов).

Анализ мочи при гломерулонефрите показывает отклонения от нормы и позволяет определить стадию заболевания
Инструментальное обследование больного включает следующие процедуры:
- Эхографию (УЗИ) почек. Обнаруживается уменьшение размеров почек из-за склерозирования паренхимы.
- Экскреторную (внутривенную) урографию. Метод, который заключается во введении в кровь пациента специального рентгеноконтрастного вещества с последующим проведением серии снимков, демонстрирующих способность почек накапливать и выводить это вещество. Таким образом оценивается степень нарушения фильтрующих и концентрационных функций почек.
- Ультразвуковую доплерографию почечных сосудов. Применяется для оценки нарушений почечного кровотока.
- Динамическую нефросцинтиграфию - радионуклидное сканирование почек. Позволяет оценить структурные и функциональные нарушения в этих органах.
- Биопсию почки - необходима для оценки деструктивных изменений в поражённом органе на клеточном уровне.

Чтобы оценить изменения структуры почек, проводят ультразвуковое исследование
Для выявления изменений со стороны других органов дополнительно могут быть назначены УЗИ сердца и плевральных полостей, ЭКГ, осмотр глазного дна.
Хронический гломерулонефрит следует дифференцировать с такими патологиями, как:
- хронический пиелонефрит;
- поликистоз почек;
- нефротический синдром;
- амилоидоз почек;
- нефролитиаз;
- сердечные патологии с артериальной гипертензией;
- туберкулёз почек.
Видео: диагностика хронического гломерулонефрита
Принципы лечения
Уход и особенности лечения зависят от клинической формы патологии, скорости её прогрессирования и наличия осложнений. В любом случае врачи рекомендуют соблюдать щадящий режим, исключить переохлаждения, переутомления, вредности, связанные с профессиональной деятельностью.
В период обострения требуется прохождение полного стационарного курса лечения, соблюдение строгого постельного режима и диеты. Постельный режим необходим для того, чтобы снизить нагрузку на почки. Снижение физической активности замедляет процессы метаболизма, что необходимо для угнетения образования токсических азотистых соединений - продуктов белкового обмена.
Во время ремиссии проводят поддерживающую амбулаторную терапию, санацию очагов инфекции, провоцирующих появление воспалительного процесса в почечных клубочках (лечение больных зубов, удаление аденоидов, миндалин, купирование воспаления в придаточных пазухах носа). Рекомендуется санаторное лечение на климатических курортах.

В период ремиссии больной хроническим гломерулонефритом должен периодически посещать ЛОРа и стоматолога, чтобы вовремя купировать воспаление в очагах инфекции
Применение медикаментов
Основу лекарственной терапии составляют иммуносупрессоры, то есть средства, подавляющие иммунную реактивность организма. Снижая активность иммунитета, такие препараты угнетают развитие деструктивных процессов в гломерулах. Помимо иммуносупрессивной терапии, применяют также симптоматические средства.
Основное лечение - подавление иммунитета. С этой целью используют:
- стероидные препараты: Преднизолон или Триамцинолон в индивидуальной дозировке, в период обострения - пульс-терапия, то есть краткосрочное введение сверхвысоких доз Преднизолона или Метилпреднизолона;
- цитостатики:
- Циклоспорин;
- Имуран;
- Циклофосфамид;
- иммунодепрессанты:
- Делагил;
- Плаквенил.
Симптоматическое лечение:
- препараты для снижения артериального давления:
- Капотен;
- Эналаприл;
- Резерпин;
- Кристепин;
- Раунатин;
- Коринфар;
- при очень тяжёлой гипертензии:
- Исмелин;
- Изобарин;
- для лечения эклампсии (судорожного синдрома) в период обострения - 25% раствор сульфата магния;
- при очень тяжёлой гипертензии:
- диуретики (мочегонные) для выведения лишней жидкости:
- Гипотиазид;
- Верошпирон;
- Лазикс (Фуросемид);
- Альдактон;
- Урегит;
- антикоагулянты и антиагреганты для улучшения текучести крови и профилактики образования тромбов в сосудистой сети клубочков:
- Фениндион;
- Дипиридамол;
- Тиклид;
- нестероидные противовоспалительные препараты для обезболивания и подавления медиаторов воспаления вследствие иммунного ответа:
- Индометацин (Метиндол);
- Ибупрофен.
Для санации инфекционного очага применяют антибиотики. Антибактериальная терапия подбирается индивидуально с учётом переносимости препарата пациентом и чувствительности бактериального возбудителя.
Фотогалерея: препараты для лечения заболевания
 Эуфиллин применяют для улучшения почечного кровотока
Эуфиллин применяют для улучшения почечного кровотока
 Преднизолон является основой супрессивной терапии хронического гломерулонефрита
Преднизолон является основой супрессивной терапии хронического гломерулонефрита
 Фуросемид - сильное мочегонное срество, применяют при выраженных отёках
Фуросемид - сильное мочегонное срество, применяют при выраженных отёках
 Нифедипин - препарат для снижения артериального давления
Нифедипин - препарат для снижения артериального давления
 Хлорамбуцил относится к цитостатикам, его применяют для угнетения аутоиммунных реакций
Хлорамбуцил относится к цитостатикам, его применяют для угнетения аутоиммунных реакций
 Гепарин разжижает кровь, что предотваращает микротромбирование клубочковых сосудов
Гепарин разжижает кровь, что предотваращает микротромбирование клубочковых сосудов
 Индометацин подавляет воспалительный процесс
Индометацин подавляет воспалительный процесс
Питание при хроническом гломерулонефрите
При заболевании назначается диета №7 и её подвиды (7А, 7Б и 7Г) в зависимости от активности патологического процесса.
Диетический стол направлен на такие аспекты:
- максимальное облегчение работы почек;
- усиление выведения токсических метаболитов из организма;
- улучшение диуреза и ликвидацию отёков, что особенно актуально при нефротической и смешанной формах;
- нормализацию артериального давления и стимуляцию микроциркуляции в почках.
Пищу необходимо принимать малыми порциями 5–6 раз в день. При гломерулонефрите очень важно максимально снизить потребление соли и жидкости. Ограничение белков необходимо только в случае развития гиперазотемии, то есть чрезмерного накопления к крови азотистых соединений. Из питания исключаются:
- острые, трудноусвояемые, слишком жирные продукты;
- пища, богатая щавелевой кислотой и эфирными маслами;
- соусы, специи;
- копчёности, колбасные изделия;
- соленья, маринады;
- сдоба, шоколад;
- фастфуд.

Из питания должны быть исключены вредные для почек продукты
Питание должно иметь нормальную калорийность (2700–2900 ккал в день), быть витаминизированным, богатым микроэлементами, особенно калием и кальцием.
Хронический процесс без осложнений требует постоянного применения диеты №7 с нормальным содержанием белков (1 г на 1 кг массы тела), углеводов и жиров, ограничением соли до 3–5 г и жидкости до 0,8–1,0 литра в день. В стадии обострения применяется диета №7 Б с ограничением белковой пищи, строгим учётом жидкости (на 200 мл больше выделенной мочи накануне) и ограничением соли до 2 г (в продуктах), то есть еду не солят. При хроническом гломерулонефрите в стадии декомпенсации нужна диета №7 А со снижением калорийности пищи на треть от нормы, минимальным содержанием белков, полным ограничением натрия и жидкости как при диете 7 Б.
В основе питания должны быть овощные, молочные, крупяные блюда. Пища должна готовиться посредством запекания, отваривания, тушения.

Основу питания при хроническом гломерулонефрите должны составлять крупяные, овощные блюда, супы, салаты
Примерное меню при хроническом гломерулонефрите - таблица
| Приём пищи | Завтрак | Второй завтрак (ланч) | Обед | Полдник | Ужин |
| Варианты блюд (на выбор) |
|
|
|
|
|
Физиотерапия
Физиотерапевтические процедуры назначаются в период ремиссии и направлены на улучшение обменных процессов, кровообращения и купирование воспаления.
Применяют такие методы:
- электрофорез на область почек с Эуфиллином, глюконатом кальция, антисептическими и антигистаминными препаратами;
- УВЧ для ликвидации воспалительного процесса;
- СМВ-терапию - воздействие электромагнитным полем с определённой частотой и длиной волны для улучшения микроциркуляции и устранение воспалительной реакции;
- индуктотермию - применение высокочастотного магнитного поля для нормализации кровообращения в клубочках;
- облучение поясницы инфракрасными лучами (лампой Соллюкс) для улучшения кровотока в канальцах почек.

Физиопроцедуры при хроническом гломерулонефрите направлены на устранение воспаления и нормализацию кровообращения в почках
Хирургические методы
Гломерулонефрит сам по себе не требует оперативного вмешательства. Помощь хирургов может понадобиться при тяжёлых осложнениях - нефросклерозе (сморщивании почки), приводящему к хронической уремии. В таком случае проводится регулярный гемодиализ, а при его недостаточной эффективности - пересадка почки. Однако гломерулонефрит может рецидивировать даже в трансплантированном органе.
Народные методы лечения
Использовать только методы народной медицины вместо традиционного лечения нельзя. Гломерулонефрит - это тяжёлая патология, приводящая к серьёзным последствиям, вплоть до летального исхода. Об этом нужно помнить и не пренебрегать назначенными лекарствами. Применение трав также стоит оговорить с лечащим врачом, так как некоторые растения, традиционно используемые народниками в терапии почечных недугов, при воспалении клубочков применять нельзя. К таким травам относятся медвежьи ушки (толокнянка) и полевой хвощ, которые обладают сильным мочегонным действием, но могут усиливать гематурию.
При хроническом воспалении облегчат состояние больного такие средства:
- Противовоспалительный, мочегонный сбор:
- В равных частях взять берёзовые листья, плоды шиповника, измельчённые корни петрушки, стальника и любистка, семена аниса.
- Отобрать 1 большую ложку смеси и залить стаканом холодной воды на 40 минут.
- Поставить на водяную баню и кипятить 15 минут.
- Остудить и процедить.
- Пить отвар маленькими порциями в течение дня.
- Почечный чай от отёков:
- Столовую ложку травы ортосифона тычиночного залить водой (200 мл).
- Заваривать на водяной бане 10 минут.
- Настоять до остывания и процедить.
- Пить средство по 100 мл два раза в день за полчаса до приёма пищи.
- Мочегонный сбор:
- В равных пропорциях нужно взять траву яснотки, листья чёрной смородины, крапивы двудомной, цветки василька и корень петрушки.
- Все компоненты измельчить, перемешать, отобрать столовую ложку смеси и залить водой (250 мл).
- Кипятить на водяной бане 15 минут.
- Перелить в термос и настаивать 1,5 часа.
- Процедить и долить до первоначального объёма кипячёной водой.
- Пить по 50 мл 4 раза в день перед едой.
- Сбор для улучшения обменных процессов и снятия воспаления:
- Плоды можжевельника и хмеля, листья берёзы и смородины взять по 1 ложке.
- К ним добавить по 2 ложки листьев брусники и подорожника, по 4 ложки ягод земляники и плодов шиповника.
- Всё измельчить.
- Отобрать 2 ложки сбора, залить водой (600 мл) и держать на водяной бане 20 минут.
- Процедить и принимать по 100 мл трижды в день в тёплом виде.
В качестве мочегонного и противовоспалительного средства можно использовать настой цвета бузины (1 ложка на стакан кипятка). Для выведения лишней жидкости рекомендуют кукурузные рыльца, а при высоком уровне азота в крови - аптечную спиртовую настойку бобов леспедецы (Леспенефрил). Настойку принимают по 1 чайной ложке 2 раза в день.
Фотогалерея: растения для лечения заболевания
 Ортосифон тычиночный рекомендуется при нефротической форме гломерулонефрита для эффективного снятия отёков
Ортосифон тычиночный рекомендуется при нефротической форме гломерулонефрита для эффективного снятия отёков
 Ягоды земляники очищают кровь, снимают воспаление, нормализуют обмен веществ
Ягоды земляники очищают кровь, снимают воспаление, нормализуют обмен веществ
 Кукурузные рыльца - проверенное временем мочегонное средство
Кукурузные рыльца - проверенное временем мочегонное средство
 Плоды шиповника оказывают общеукрепляющее и противовоспалительное действие
Плоды шиповника оказывают общеукрепляющее и противовоспалительное действие
 Леспедеца - растение, способное снизить уровень азота в крови
Леспедеца - растение, способное снизить уровень азота в крови
 Лист брусники - сильное мочегонное и противовоспалительное средство
Лист брусники - сильное мочегонное и противовоспалительное средство
 Листья берёзы обладают мягким мочегонным и противовоспалительным действием
Листья берёзы обладают мягким мочегонным и противовоспалительным действием
 Плоды можжевельника эффективно снимают воспаление и нормализуют диурез
Плоды можжевельника эффективно снимают воспаление и нормализуют диурез
 Корень петрушки обладает мочегонными и противовоспалительными свойствами
Корень петрушки обладает мочегонными и противовоспалительными свойствами
Прогноз и осложнения заболевания
Активное лечение патологии позволяет свести к минимуму проявления болезни (отёки, гипертензию), значительно отсрочить развитие хронической почечной недостаточности и продлить жизнь больному. Все пациенты с хроническим воспалением клубочков состоят на диспансерном учёте пожизненно.
Прогноз лечения зависит от формы болезни: латентная имеет самый благоприятный прогноз, гематурическая и гипертензивная - более серьёзный, а наиболее неблагоприятный - смешанная и нефротическая формы.
Осложнения, отягчающие прогноз:
- тромбоэмболия;
- плевропневмония;
- пиелонефрит;
- почечная эклампсия.
Хронический гломерулонефрит приводит к сморщиванию органа и развитию хронической недостаточности почек, что чревато уремией, при которой больной должен регулярно проходить процедуру гемодиализа. При патологии больному дают инвалидность, группа которой зависит от степени нарушения почечных функций.
Профилактика
Факторами, провоцирующими развитие необратимых изменений в почках, чаще всего являются стрептококковые и вирусные инфекции, а также влажные переохлаждения. Поэтому нужно свести к минимуму их воздействие. Чтобы предотвратить развитие болезни, необходимо:
- вести здоровый образ жизни;
- закаляться;
- вовремя лечить инфекционные заболевания и патологии мочеполовой системы;
- рационально питаться.
Гломерулонефрит накладывает серьёзный отпечаток на качество жизни человека. Хроническое воспаление почечных клубочков невозможно вылечить полностью, но можно достичь стойкой ремиссии и значительно отсрочить последствия болезни. Для этого необходимо полностью проходить курсы терапии, соблюдать диету и не отказываться от противорецидивного лечения, в том числе сеансов физиотерапии и посещения санаторно-курортных учреждений.
Хронический гломерулонефрит – воспаление почечных клубочков вялотекущего характера.
В ходе длительного прогрессирования патологических процессов в нефронах происходит замещение поврежденных фильтрующих клубочков соединительными тканями (склерозирование).
Хронический гломерулонефрит имеет крайне низкий прогноз излечения и считается пожизненным заболеванием. Наиболее вероятный сценарий – развитие почечной недостаточности, постоянная потребность в гемодиализе, необходимость трансплантации донорского органа.
Причины и патогенез
Причины хронического гломерулонефрита не всегда можно установить достоверно. Чаще всего это заболевание связывают с острым клубочковым воспалением инфекционно-иммунологического или аллергического характера.
Острый и хронический гломерулонефрит имеют единую природу. Неэффективная терапия острого гломерулонефрита является наиболее вероятной причиной хронизации воспаления в нефронах.

На втором месте – заболевание на фоне присутствия в организме постоянно действующего провокатора. Воспалительный процесс в почках развивается постепенно, минуя острую фазу, из-за долговременного воздействия патогенов. Это хронические очаги инфекции, чаще стрептококковые:
- в носоглотке (гайморит, тонзиллит, фарингит);
- во рту (пародонтоз, кариес);
- в ЖКТ (холецистит, гепатит);
- в мочеполовых органах (цистит, аднексит) и т.д.
Еще один фактор, способствующей иммунологическому поражению почек, – длительная сенсибилизация организма. Такое состояние характерно для аллергиков с сильными реакциями, больных с хроническими интоксикациями (алкоголизм, постоянный прием нефротоксичных лекарств).

Холецистит бескаменный
Часть пациентов предрасположена к поражению клубочков от природы. Из-за наследственного дефекта иммунной системы возникает неадекватная защитная реакция на попавшие в организм патогены. Этот процесс сопровождается отложением в нефронах иммунных комплексов – белковых образований, разрушающих клубочки.
Вторичный хронический гломерулонефрит сопровождает системные заболевания иммуновоспалительного характера: ревматизм, эндокардит, красная волчанка, геморрагический васкулит и другие.
Главная роль в патогенезе гломерулонефрита принадлежит сбою в механизме иммунного ответа. Циркулирующие в организме факторы экзо- и эндогенного характера вызывают формирование специфических иммунокомлексов. Они образуются из антигенов и противодействующих им антител, комплемента и его С3, С4-фракций.

Виды гломерулонефритов
Получившееся белковое образование оседает на мембранах гломерул и вызывает нарушение микроциркуляции. Со временем почечные клубочки претерпевают дистрофические изменения. Склерозирование гломерул приводит к уплотнению и мелкозернистости почечных тканей, способствует уменьшению размера и массы органа.
Прогрессирующее заболевание последовательно проходит две стадии:
- компенсированную, когда сохраняется нормальное функционирование почек;
- стадию декомпенсации с нарушением функций, формированием почечной недостаточности в острой или хронической форме.
Само прогрессирование может быть медленным (10 лет и более) и умеренным, когда декомпенсация наступает в течение 2 – 5 лет с начала воспаления.
Периоды относительного «затишья» (ремиссии) перемежаются временными обострениями.
Признаки хронической формы заболевания
 Симптоматика хронического гломерулонефрита определяется его клинической формой.
Симптоматика хронического гломерулонефрита определяется его клинической формой.
У половины пациентов отмечается латентное течение воспаления.
Оно выражается преимущественно в изолированном мочевом синдроме с умеренным количеством протеинов, лейкоцитов и эритроцитов в моче.
Отечность и артериальная гипертензия при таком варианте болезни возникают редко. Скрытый гломерулонефрит может бессимптомно существовать до 10-20 лет, пока на фоне распространения рубцовой ткани на месте погибших клубочков не появятся признаки уремии.
Гематурическая форма хронического гломерулонефрита отличается развитием анемии вследствие постоянного выделения эритроцитов с мочой. Отдельные эпизоды макрогематурии проявляются видимыми невооруженным глазом примесями крови в моче. Функции почек, давление, как правило, в пределах нормы. Отеки отсутствуют.
Гипертензивный вариант гломерулонефрита сопровождается артериальной гипертонией. Мочевой синдром при этом выражен слабо. Давление у пациента может «скакать» в течение дня от нормальных показателей до уровня 180 – 200 мм. Гипертензивное состояние приводит к нарушению сердечной функции (приступы удушья, гипертрофия левого желудочка).

Классификация воспаления почечных клубочков
Нефротический синдром при хроническом клубочковом нефрите наблюдается у четверти больных. При этой форме заболевания происходит активная потеря белка с мочой, развиваются стойкие отеки, водянка внутренних полостей (асцит, отек легких, гидроперикард). Основные симптомы нефротического гломерулонефрита:
- выраженная отечность, особенно лица и нижних конечностей;
- отеки могут быть скрытыми, выявляются немотивированной прибавкой массы тела;
- протеинурия свыше 2,5 г в сутки;
- сверхнормативный холестерин в крови.
Данные признаки протекают на фоне нормального АД, отсутствия изменений в мочевом осадке и почечных функциях.

Нарушение клубочковой фильтрации – механизм протеинурии
Смешанная форма, сочетающая в себе нефротический и гипертензивный синдромы, – самый тяжелый сценарий развития гломерулонефрита. Она достаточно быстро ведет к почечной недостаточности. Основные симптомы:
- отеки;
- белок и кровь в моче;
- гипертония;
- анемия;
- снижение удельного веса мочи;
- нарушение фильтрующей способности почек.
О начале почечной недостаточности свидетельствуют появившиеся признаки уремии. Почки перестают концентрировать мочу, плохо выводят продукты обмена.
В крови растет уровень мочевины и креатинина, отравляющие организм азотистыми веществами.
Уремия, как признак хронического гломерулонефрита с нарушением почечной функции, демонстрирует следующие симптомы:

- слабость;
- головная боль;
- постоянная тошнота;
- рвота, не приводящая к облегчению;
- сильная жажда;
- обезвоживание кожи и слизистых;
- истощение;
- запах аммиака;
- уремическая кома.
 Знаете ли вы, что встречается довольно часто, а причины могут быть вполне банальными – недавно перенесенные инфекции, переохлаждение организма? Читайте, как уберечь ребенка от болезни и как вовремя диагностировать заболевание.
Знаете ли вы, что встречается довольно часто, а причины могут быть вполне банальными – недавно перенесенные инфекции, переохлаждение организма? Читайте, как уберечь ребенка от болезни и как вовремя диагностировать заболевание.
О том, что такое микроальбуминурия и опасен ли данный симптом, читайте .
Возможно, вы не знали, что гематурия может протекать бессимптомно. В этой статье вы узнаете, чем грозит данный симптом и какие типы гематурии существуют – микро- и макрогематурия.
Диагностика хронического клубочкового нефрита
При наличии симптомов хронического гломерулонефрита сбор анамнеза подразумевает особое внимание таким фактам, как перенесенное острое воспаление почек, наличие инфекционных очагов, системных патологий. Поскольку иногда заболевание протекает в латентной форме, основной метод диагностики хронического гломерулонефрита – лабораторный:
- Общий анализ мочи указывает на снижение удельного веса, присутствие в моче белка, эритроцитов, цилиндров.
- Проба Зимницкого и анализ по Ребергу – специфические исследования, определяющие по суточному диурезу и плотности мочи фильтрующую способность почек.
- Анализ крови при гломерулонефрите показывает снижение общего уровня белка, диспропорции разных форм протеина в плазме, высокий холестерин.
- Иммунологические пробы обнаруживают титры стрептококковых антител, повышение уровня иммуноглобулинов, дефицит С3, С4-компонентов комплемента.

Почечный клубочек при начальной стадии развития гломерулонефрита
Дополнительно проводят диагностические исследования:
- УЗИ почек – при хроническом гломерулонефрите размер органов уменьшается из-за склерозированных тканей;
- рентгенологические методы позволяют оценить состояние почечных тканей и степень их поражения;
- кардиограмма, ЭхоКГ, исследования легких помогают обнаружить скрытые отеки во внутренних полостях;
- осмотр глазного дна определяет артериальную гипертензию;
- при затруднениях с диагностикой показана биопсия почки.
Хронический гломерулонефрит необходимо дифференцировать от гипертонии внепочечного генеза, поликистоза почек, МКБ, прочих нефропатологий.
Лечение
Хронический гломерулонефрит требует строгого охранительного режима для профилактики и лечения обострений и приостановки прогрессирования:
- «Почечная» диета при хроническом гломерулонефрите предполагает ограничение соли, острых блюд, алкоголя. Необходимо вести учет выпитой жидкости. При протеинурии увеличивается суточная норма белка.
- Важно исключить переутомление, переохлаждение, повышенную влажность, профессиональные вредности.
- Избегать заражения инфекционными и вирусными заболеваниями, минимально контактировать с аллергенами, не вакцинироваться.

Лечение хронического воспалительного процесса в почечных клубочках
Медикаментозная терапия хронического гломерулонефрита включает:
- иммуносупрессивные препараты;
- цитостатики;
- негормональные противовоспалительные средства;
- глюкокортикостероиды;
- антикоагулянты при гематурии.
Симптоматическое лечение применяют при наличии отеков (диуретики) и давления (гипотензивные средства).
Период обострения хронического гломерулонефрита рекомендуется проводить в стационарных условиях. Во время ремиссии – поддерживающая терапия и санаторно-курортное лечение.
Прогноз
Прогноз хронического гломерулонефрита зависит от его клинической формы и степени тяжести.
- Латентный гломерулонефрит с изолированным мочевым синдромом может протекать долгие годы с медленным прогрессированием. Гематурическая форма хронического гломерулонефрита излечивается у 20% больных при сочетании стероидных препаратов с медикаментами, снижающими свертывающую способность крови.
- Неотягощенное воспаление , выявленное у ребенка дошкольного возраста, при адекватной гормональной терапии в комбинации с цитостатиками позволяет достичь выздоровления в 60 – 80% случаев.
- При гипертензивном синдроме показан постоянный прием препаратов от давления. Неадекватная терапия приводит к развитию сердечной недостаточности, формированию атеросклеротических бляшек, повышает риск инсульта.
- Отечная форма гломерулонефрита чаще имеет неблагоприятный прогноз. Нефротическая форма гломерулонефрита сама по себе является свидетельством того, что почки плохо справляются с фильтрующей функцией. Развитие недостаточности – вопрос времени.
- Смешанная форма имеет самый негативный прогноз.
При неэффективном лечении, наличии располагающих факторов, быстром прогрессировании заболевания любая из клинических форм гломерулонефрита может достичь терминальной стадии.
Таким пациентам показан пожизненный гемодиализ или операция по пересадке почек.
Профилактика
Профилактика гломерулонефрита заключается в максимальном устранении внешних патогенов.
Генетически обусловленная предрасположенность к воспалительно-иммунной патологии почек требует аналогичной профилактики.
Наличие наследственного дефекта в организме не дает стопроцентной вероятности развития гломерулонефрита. Как правило, толчком к заболеванию служит неблагоприятное стечение эндогенных и экзогенных факторов.
 При некоторых заболеваниях почек назначается исследование эпителия пораженного органа. , противопоказания, подготовка к процедуре. Насколько опасна и болезненна процедура и могут ли возникнуть осложнения?
При некоторых заболеваниях почек назначается исследование эпителия пораженного органа. , противопоказания, подготовка к процедуре. Насколько опасна и болезненна процедура и могут ли возникнуть осложнения?
Нефрит – это не отдельное заболевание, а группа воспалительных болезней почек. О классификации нефритов и методах диагностики читайте .
Видео на тему
Диагноз гломерулонефрит у взрослых пациентов весьма угрожающее здоровью состояние. Гломерулонефрит – это комплекс иммунологических заболеваний, которые поражают почки. Патология поражает клубочковый фильтр, в дальнейшем задействуя в патологический процесс и интерстициальную ткань почки, с дальнейшим прогрессированием процесса, в результате чего развивается склеротические изменения почечной ткани и дальнейшая почечная недостаточность.
История болезни гломерулонефрит(мкб 10)
Данная патология была впервые выявлена и описана врачом в 1827 году по имени Брайт Р.. Такое заболевание приобрело имя своего «создателя», после чего в двадцатом веке уже появилось более подробное описание и классификация. В результате заболевание разделили на этапы и тип течения. И только после того, как в медицинскую практику вошла биопсия, только тогда стало возможным изучать заболевание с точки зрения патогенеза.
В данное время согласно современной классификации заболевание почек гломерулонефрит (код мкб N00 – N08) имеется множество клинических форм.
Гломерулонефрит клинические формы, классификация
Классификация предусматривает разделение патологии на формы, фазы заболевания, по морфологии процесса.
Согласно классификации клинических форм выделяют:
- Нефротическую форму;
- Латентную форму;
- Гипертоническую;
- Гематурическую;
- Смешанную;
Как и большая часть хронических заболеваний гломерулонефрит подразделяют по фазам течения на фазу обострения, когда функция почек резко снижается, появляется острая симптоматика, нарастают изменения в структуре паренхимы почек. А также – стадия ремиссии. В этот промежуток заболевание затухает, функция почек может восстанавливаться, симптомы затухают.
По своей морфологии, то есть конкретному происходящему в ткани почки процессу, выделяют множественные формы гломерулонефрита, например быстропрогрессирующий гломерулонефрит почек. Такой принцип разделения заболевания в целом определяет дальнейшее лечение пациента.
Гломерулонефрит, патогенез
В развитии заболевания гломерулонефрит выделяют несколько теорий. Одна из них, больше других, имеет право на жизнь и это иммунная. Механизм развития такой патологии некоторые источники литературы рассматривают как генетическую аномалию одного из звеньев образования иммунной системы. В результате нарушаются восстановительные процессы в некоторых частях нефрона (функциональная единица почки). То есть, проще говоря, собственная иммунная система человека начинает рассматривать ткань почки как чужеродную (антиген) и в результате атакует ее, как уничтожает, например, вирус, попавший в организм.
Гломерулонефрит, клиника
Проявлениями данного заболевания служат несколько основных симптомов:
- Как правило, у пациента появляются отеки в районе лица, верхних и нижних конечностях;
- Симптом гипертонии проявляется в виде неконтролируемого повышения давления. Такая гипертония не поддается классической корректировке посредством медикаментозной терапии;
- Появление в моче форменных элементов крови (эритроцитов), которые может быть видно невооруженным глазом в виде примесей крови в моче, при этом моча имеет цвет «мясных помоев», например, при патологии гематурический гломерулонефрит, (отзывы). Также в моче появляется значительное количество белка. Такое состояние объясняется нарушением процесса фильтрации в клубочках почки, в результате нарушения их структуры.
А также самым тяжелый симптом проявления гломерулонефрита, является церебральный. Такое состояние проявляется приступами судорог, подобных при эпилепсии, но имеют название эклампсии.
Если заболевание быстро прогрессирует, то и симптомы нарастают стремительно. При этом больные гломерулонефритом должны проходить постоянное медицинское обследование и стационарное лечение.
Диагностика
Диагностика требует многочисленных лабораторных исследований и наличия компетентных специалистов. Сперва собирают жалобы пациента, затем проводят объективный осмотр. После этого проводят клинико-лабораторное обследование. В моче выявляют признаки гематурии Микрогематурию – в начале процесса, или макрогематурию – при острой форме заболевания.
Выделение белка с мочой также является диагностическим признаком развития заболевания гломерулонефрит. Далее проводят исследование клинического анализа крови и биохимических показателей почечных проб. Повышение СОЭ, лейкоцитов в крови, снижение общего белка, повышение липопротеидов, азота, креатинина и мочевины свидетельствует о наличие патологии почек. А анализ на стрептококковые антитела позволит с большей точностью склонить диагноз в сторону гломерулонефрита.
После чего проводят ряд инструментальных исследований посредством УЗИ, рентгенографии почек (экскреторная урография), компьютерной томографии. Если необходимо уточнить непосредственную причину развития процесса проводят взятие биопсийного материала. Для этого, под контролем УЗИ берут участок ткани почки и отправляют на гистологическое исследование.
После постановки диагноза приступают к лечению.
Гломерулонефрит(код по мкб 10), лечение
Пациент с таким диагнозом должен быть госпитализирован в специализированное отделение и находиться на постельном режиме. Назначается диетстол по Певзнеру №7а, с ограничением соли, белков.
Но основным направлением в лечении является применение препаратов, угнетающих иммунную систему. Применяют гормональные препараты (преднизолон) и цитостатики (азатиоприн). Также в целях вспомогательной терапии используют антикоагулянты и противовоспалительные средства.
Но прежде чем приступать к лечению и ставить диагноз, следует детально разобраться в причинах заболевания. Подробно о возможных причинах возникновения гломерулонефрита расскажем более подробно в следующей статье.
Причины
К развитию гломерулонефрита в большинстве случаев приводят заболевания стрептококковой природы. Но имеют место и другие инфекции и их осложнения. Многочисленные факторы, которые могут провоцировать начало такой тяжелой патологии как гломерулонефрит, причины возникновения, а именно патогенез развития заболевания имеет несколько теорий.
Теории развития гломерулонефрита (патогенез)
Существует несколько теорий возникновения данного заболевания, но основная причина гломерулонефрита и основная теория это иммунологическая. Так, патогенетически, согласно данной теории, заболевание развивается на фоне очага острой или хронической инфекции, которая может располагаться в различных органах, не только в почках. Обычно источником инфекции является стрептококк. Но также возможно и наличие стрептококка пневмонии, и возбудителя менингита, и токсоплазмы, малярийного плазмодия, появления некоторых инфекций вирусной этиологии.
Суть иммунологической теории развития процесса в почках является образование в кровеносном русле иммунологических комплексов. Эти комплексы появляются в результате воздействия на организм различных бактерий и инфекционных процессов, на что иммунная система отвечает выработкой антитела на появившийся антиген. Причем антиген может быть как эндогенный (внутри организма), так и экзогенный (извне). За антиген организма может воспринять как микроорганизм, так и лекарственное средство, впервые введенное, токсины, соли тяжелых металлов. Также, собственный организм, по каким либо причинам может воспринять собственную ткань почек как антиген.
Далее, образовавшийся иммунный комплекс циркулирует в системном кровотоке, проходя через клубочковые фильтры, где они задерживаются и оседают, что приводит к последующему повреждению ткани клубочкового фильтра и прочих отделов почки.
Либо, при появлении антител непосредственно к почечной ткани, они как бы атакуют и уничтожают выявленный антиген (фильтрационные клубочки), вызывая воспаление и дальнейшее повреждение и их разрушение. Такое воспаление приводит к активации процессов гиперкоагуляции (повышенного свертывания) в кровеносном русле микрососудов. Затем присоединяются процессы реактивного воспаления. После чего ткань клубочков замещается соединительной тканью, и фактически погибает. Все это приводит к утрате функции фильтрации почки и дальнейшему развитию почечной недостаточности.
Вторая теория появления гломерулонефрита – наследственная, то есть имеется предрасположенность к данному заболеванию по генетической линии. По другому еще называют синдром Альпорта. Для данного синдрома характерен доминантный тип наследования, чаще всего по мужской линии с проявлениями гематурического гломерулонефрита, сочетание данной патологии с наследственной глухотой.
Гломерулонефрит: причины заболевания
Современная медицина выделяет следующие возможные причины и предрасполагающие факторы возникновения гломерулонефрита:

- Наличие в организме очага острой или хронической инфекции, чаще, стрептококковой, но возможно присутствие возбудителя и стафилококков, гонококков, малярийного плазмодия, токсоплазмы, и прочие. Но только микроорганизмы могут приводить к такому заболеванию. Большое многообразие вирусов и даже грибковой инфекции способны провоцировать начало гломерулонефрита;
- Воздействие на организм различных высокотоксичных химических веществ приводит к склеротическим изменениям почечной ткани, и даже возможно, к развитию острой почечной недостаточности при комплексном воздействии и системном поражении;
- Аллергизация организма за счет применения новых лекарственных средств, которые ранее не вводились в данный организм. А также такое проявление характерно у пациентов с отягощенным аллергоанамнезом;
- Введение вакцин – причины гломерулонефрита у детей;
- Наличие системных заболеваний, таких как системная красная волчанка, ревматоидный артрит и другие, при которых происходит генерализованное поражение;
- Погрешности в питании в виде употребления больших количеств некачественных консервантов.
Гломерулонефрит: причины, симптомы, предрасполагающие факторы
Предрасполагающими факторами, которые могут приводить к развитию гломерулонефрита опосредованно, являются:
- Длительное воздействие низких температур является серьезным фактором, приводящим к развитию в дальнейшем такой патологии. Это происходит ввиду того, что в результате переохлаждения происходит спазм сосудов по всему организму рефлекторно, с целью сохранения энергии;
- Также способствует появлению заболевания гломерулонефрит наличие у пациента сахарного диабета второго и первого типа, ввиду системных метаболических нарушений;
- Для женщин предрасполагающим фактором являются роды, и/или выскабливания полости матки (как открытые входные ворота для инфекционного процесса и инфицирования гематогенным путем).
Причина развития гломерулонефрита острого и хронического
Конечно, в современной клинической практике основная причина острого гломерулонефрита является стрептококковая инфекция. Наряду с этим гломерулонефрит у детей (симптомы, причины, лечение) появляется в результате вакцинаций, так как именно данный контингент подлежит плановому вакцинированию.
Но зачастую, многие считают, что причины развития острого и хронического процесса должны кардинально отличаться. Но это не так. Зависимость процесса сугубо индивидуальна. При этом причины хронического гломерулонефрита, как правило, длительный вялотекущий процесс в организме.
В любом случае, при наличие предрасполагающих факторов, воздействии на организма к стрептококковой или любой другой инфекции, а также при наличие предрасположенности к аллергическим процессам, риск возникновения гломерулонефрита вырастает. Но никто не застрахован от возникновения аутоиммунного процесса. Поэтому стоит рассмотреть этиологию возникновения заболевания гломерулонефрит (причины, лечение) в следующей статье.
Этиология
На самом деле основным этиологическим фактором возникновения гломерулонефрита является гемолитический стрептококк. Так, этиология, патогенез, клиника гломерулонефрита зависят от того, когда, и насколько тяжело была перенесена стрептококковая инфекция.
За несколько недель до появления первых признаков гломерулонефрита, у пациента регистрируется ангина, стрептококковый тонзиллит, фарингит, различного рода поражения кожи. Причем, развитие процесса в почках может и не наблюдаться некоторое время. Поражение стрептококком может начаться и, например, с сердечно-сосудистой системы, а уже далее запустит гломерулонефрит.
В данном случае, гломерулонефрит, этиология, патогенез имеет точку отправления в виде появления эндострептолизин А нефритогенных стрептококков, что является основным антигеном, на который реагирует иммунная система, запуская необратимый процесс. В результате появляются иммунные комплексы (антиген - антитело), которые оседают на почечных канальцах фильтрационной системы, что вызывает нарушение структуры почечной ткани и приводит к замещению соединительной тканью нормальной почечной.
Такая этиология, а точнее этапы развития процесса, обусловливают клиническую картину, которая в зависимости от степени поражения, различается симптомами. Далее рассмотрим все возможные проявления гломерулонефрита, как типичные, так и нетипичные.
Симптомы
Каждое заболевание мы можем заподозрить при наличие, каких либо симптомов, клинической картины. Гломерулонефрит не является исключением. Как правило, проявления данного заболевания не заставляют себя долго ждать и возникают через одну – три недели спустя появления ангины, например, или тонзиллита с участием стрептококковой инфекции. В общей сложности симптомы сходны между собой, но в зависимости от формы течения и характера процесса они могут отличаться. В результате чего будет зависеть и дальнейшее лечение пациента.
Основные симптомы гломерулонефрита у женщин и у мужчин
Заболевание начинается резко, сразу после перенесенного фарингиты или ангины. У пациента появляются симптомы интоксикации всего организма в виде постоянного чувства тошноты, периодической рвоты, общей значительной слабости, снижение или отсутствие аппетита, повышение температуры тела.
К общей интоксикации присоединяются более специфические для гломерулонефрита проявления:

- Характерная для поражения почек боль в поясничной области тупого или ноющего характера;
- Отечность верхней половины туловища (лицо) и нижние конечности также отекают;
- Повышение артериального давления, которое не снижается не контролируется посредством классической терапии при гипертонии;
- Бледность кожных покровов;
- Снижение суточного диуреза за счет снижения фильтрации в клубочках почек;
- Моча приобретает характерный красный цвет, в литературе описывают как цвет «мясных помоев», ввиду повреждения микрососудов фильтрационного аппарата почки.
Из вышеперечисленных симптомов существуют наиболее характерные проявления гломерулонефрита такие, как классическая триада. Это наличие в обязательном порядке гипертонических проявлений, мочевого и отечного синдрома у пациента. Каждый из них имеет ряд отличительных особенностей от других, сходных по симптоматике, заболеваний. Мочевой синдром проявляет себя в виде практически отсутствующего мочеиспускания. Пациент предъявляет жалобы на значительно сниженное количество мочи, которое может достигать около пятидесяти миллилитров в сутки (олигурия или анурия). Моча имеет характерный красный цвет. При этом возникает болевой синдром в поясничной области.
Для гломерулонефрита характерно наличие гипертонического синдрома, который проявляется в виде стойкого повышения артериального давления, не поддающегося медикаментозной коррекции. Цифры при этом могут колебаться от 130/90 до 170/120 мм. рт. ст. Диастолическое давление в равной мере поднимается как и систолическое. Самые высокие цифры давления наблюдается в самом начале заболевания, после чего могут снизиться, но все равно оставаться повышенными по сравнению с нормальными показателями. Наряду с подъемом давления появляется учащенное сердцебиение, при объективном осмотре врач выслушивает акцент второго тона над аортой. Скачки давления происходят по причине задержки жидкости в организме и натрия. Вслед за гипертонией следует нарушение сна, наличие головных болей, снижение зрения, чувство тошноты. Развиваются отеки.
Симптомы острого и хронического гломерулонефрита
По клиническому течению гломерулонефрит разделяют на острый и хронический. Хоть в общих чертах их клиника и схожа, но имеются некоторые особенности и различия.
Острый гломерулонефрит симптомы и лечение у взрослых имеет свои, отличающиеся от хронического. Такой клинический вариант течения проявляет себя проявляет себя мочевым, гипертоническим, отечным и церебральным синдромом. Также острый гломерулонефрит разделяют на латентный гломерулонефрит (симптомы и лечение у детей и взрослых в общем сходны). Данная форма острого течения часто встречается и нередко переходит в хроническое течение заболевания. Характеризуется латентный гломерулонефрит постепенным началом и не имеет ярко выраженных клинических признаков, лишь незначительная одышка и отечность нижних конечностей. Протекает он в течение двух – шести месяцев.
Также существует циклическая форма острого гломерулонефрита, для которой характерны головная боль, боли в поясничной области, отеки, одышка и, конечно же, гематурия. Наблюдается повышение давления. Такое состояние продолжается до трех недель, после чего возрастает объем суточного диуреза, вследствие чего снижается давление и отеки уходят. При этом плотность мочи резко снижается.
Каждый острый гломерулонефрит, который не излечился в течение одного года, автоматически принято считать хроническим.
Хронический гломерулонефрит симптомы у взрослых имеет следующие, в зависимости от стадии заболевания. Их у хронического течения две:
- Стадия компенсации, в течение которой наблюдается относительно сохранная способность почек к фильтрации и выделительной функции. Проявлять себя может только наличием белка в моче и эритроцитов.
- А также стадия почечной декомпенсации, когда происходит срыв последних возможностей мочевыделительной системы, в результате чего появляется гипертензия, отеки.
- Также, в зависимости от того, какие признаки хронического гломерулонефрита преобладают, выделяют несколько форм: нефротическую, гипертоническую, латентную, гематурическую и смешанную.
Гломерулонефрит у детей: симптомы
В детском возрасте начало заболевания всегда бурное и спонтанное спустя несколько недель после перенесенной ангины или вакцинации. Клинические проявления у детей яркие, а гломерулонефрит очень часто развивается острый.
Характерные признаки гломерулонефрита у детей следующие: ярко выраженные отеки лица и ног, повышение давления, не свойственное для детского возраста, плаксивость, вялость, нарушение сна и аппетита, тошнота, рвота, повышение температуры тела, озноб. При адекватной терапии полное выздоровление наступает спустя полтора – два месяца.
Хронический гломерулонефрит у детей зачастую встречается в виде гематурической формы.
О том, какая предстоит диагностика при заболевании гломерулонефрит, симптомы и лечение народными средствами, можно будет прочесть в следующей нашей статье.
Диагностика
Как правило, при наличие ярко выраженной клинической картины и правильного сбора анамнеза (данных о недавно перенесенной инфекции) дают возможность предположить диагноз гломерулонефрит. Но не всегда все так просто оказывается на самом деле и далеко не по «книжкам». Нередко даже острый гломерулонефрит, диагностика, лечение тем более, затруднены ввиду стертой клинической картины. Поэтому разберем все возможные методы постановки правильного диагноза при данном заболевании.
Жалобы и сбор анамнеза
Вне зависимости от того, стерты клинические проявления или нет, в первую очередь путь к диагнозу прокладывают посредством сбора жалоб. Типичными симптомами в данном случае являются резкое повышение артериального давления, отеки век, лица, нижних конечностей. Пациент может пожаловаться на боли в поясничной области, одышку, озноб, повышение температуры тела. Явным признаком, указывающим на патологический процесс в почках, является гематурия и расстройства мочевыведения. Нередко, пациент самостоятельно замечает непривычный цвет мочи, а также снижение количества выделяемой мочи за сутки.
Анализы при гломерулонефрите, показатели
Показательными исследованиями в диагностике гломерулонефрита являются лабораторные исследования. Когда подозревают патологию гломерулонефрит, показатели крови у пациента примерно следующие: наблюдается повышение СОЭ в клиническом анализе крови, лейкоцитоз с повышением числа эозинофилов, снижение гемоглобина.
Биохимический анализ крови дает такие показатели: общий белок при гломерулонефрите в сыворотке крови будет снижен, повышение a-глобулинов, повышение остаточного азота, креатинина, мочевины, холестерина. Также выявляют повышение титра антител к стрептококку (антистрептолизин О, антистрептокиназа).
Необходимым и весьма информативным является анализ мочи при гломерулонефрите, показатели которого будут в большей степени превышать норму. Будет присутствовать в значительном количестве белок, большое количество эритроцитов, благодаря чему моча приобретает темно красный цвет. Наличие цилиндров также характерно. Удельный вес мочи будет повышен, но может и быть в пределах допустимой нормы.
Также еще нужно выяснить какая моча при гломерулонефрите посредством специальных анализов мочи по Нечипоренко и по Зимницкому.
Инструментальные методы диагностики
Одним из самых распространенных методов на сегодняшний день является метод ультразвуковой диагностики. Посредством УЗИ можно определить увеличение размеров почек и структурные изменения почечной ткани.
Радиоизотопная ангиография позволяет оценить сосудистую сеть почечной ткани, функциональную способность почек и их жизнеспособность. Для этого в организм пациента вводят специальные вещества, которые способны излучать радиоактивные лучи и являются своего рода метками, по которым и определяют состояние почек.
При подозрении на гломерулонефрит обязательно проводят электрокардиографию и осмотр глазного дна. Чтобы по симптомам гипертензии исключить проявления гипертонической болезни.
Для более точного диагноза и определения конкретной формы заболевания используют биопсию. Посредством биопсийного эндоскопа берут кусочек ткани почки и отправляют на гистологическое исследование, где и выставляется окончательный диагноз. Такая процедура своего рода дифференциальная диагностика гломерулонефритов по их течению и формам, с целью определения тактики дальнейшего лечения.
Диф диагностика хронического гломерулонефрита
Наиболее тяжелым считается правильная постановка диагноза, особенно если клиника не полностью соответствует патологии. Дифференциальная диагностика пиелонефрита и гломерулонефрита направлена на выявление того или иного заболевания. Также дифференциальная диагностика гломерулонефрита проводится между гипертонической болезнью и амилоидозом почек, туберкулезным процессом почечной ткани.
Пиелонефрит проще отличить от гломерулонефрита по наличию значительной гематурии и ее особенностям. При гломерулонефрите в моче присутствуют измененные эритроциты и в большем количестве. Также пиелонефрит не будет иметь в сыворотке крови характерных стрептококковых антител, а в посеве мочи будут присутствовать бактерии.
С гипертонической болезнью сложнее. Но здесь поможет исследование глазного дна. При гипертонической болезни имеется изменение сосудов глазного дна, чего не будет при гломерулонефрите. Также будет иметь место менее выраженная гипертрофия сердечной мышцы, ниже склонность к гипертоническим кризам при гломерулонефрите. Характерные изменения в моче при гломерулонефрите (гематурия) появляется значительно раньше повышения давления.
От амилоидоза почек гломерулонефрит отличается отсутствием в анамнезе перенесенных или имеющихся в настоящее время туберкулезного процесса, артрита, хронического течения сепсиса, гнойной патологии легких, амилоидоз других органов. Окончательное подтверждение диагноза – результаты биопсии почечной ткани с гистологическим заключением.
Следует запомнить, что отеки при гломерулонефрите отличаются от таковых при других патологиях. Но клинические проявления не достоверны, а наиболее достоверными диагностическими признаками следует считать лабораторную и инструментальную диагностику. Также, дифференцировку диагноза необходимо проводить не только с другими патологиями, но и хронического процесса с острым. Тактика ведения таких пациентов будет отличаться. И в зависимости от клинических форм будет подобрано лечение. Для того чтобы узнать существующие варианты клинического течения, рассмотрим в следующей статье классификацию гломерулонефритов.
Классификация
Для того, чтобы провести адекватное лечение, следует разобраться, какие формы и степени гломерулонефрита бывают. С этой целью создано немало классификаций данной патологии.
Гломерулонефрит подразделяют по течению, по стадиям, клиническим формам. Также по причинам возникновения (бактериальная инфекция, вирусная, наличие простейших в организме и неустановленная), по нозологической форме, по патогенезу (обусловленный иммунологически и не обусловленный). Рассмотрим более подробно все вышеуказанные классификации.
Классификация гломерулонефрита клиническая
Клиническая классификация наиболее популярна во врачебной практике, так как именно по проявлениям симптомов у пациента и их совокупности определяют вариант течения патологии и дальнейшую тактику ведения. Такое разделение гломерулонефритов является доступным методом определения клинического течения, ввиду отсутствия необходимости в обширной и дорогостоящей диагностике. И так, выделяют следующие варианты гломерулонефритов:

- Латентный вариант, когда заболевание не имеет ярко выраженных клинических проявлений, кроме наличия гематурии и незначительных скачков артериального давления. Зачастую такой вариант характерен для хронического течения гломерулонефрита.
- Гематурический вариант течения гломерулонефрита характеризуется наличием практически изолированно гематурии (наличие эритроцитов в моче, в большей или меньшей степени) без признаков протеинурии и других симптомов.
- Также существует гипертонический гломерулонефрит, а именно его вариант течения, когда гломерулонефрит проявляет себя в большей степени повышением артериального давления. Одновременно слабо выражен мочевой синдром. Давление может достигать пределов 180/100 и 200/120 мм рт ст, а также может значительно колебаться в течение суток. Как правило гипертонический вариант течения является уже следствием развития латентной формы острого гломерулонефрита. В результате чего развивается гипертрофические изменения левого желудочка, врач выслушивает акцент второго тона над аортой. Такая гипертензия зачастую не озлокачествляется.
- Гломерулонефрит с нефротическим вариантом течения является наиболее часто встречаемым. Свойственными признаками для данного варианта течения является сочетание данного синдрома (повышенная экскреция белка с мочой) с признаками воспаления почечной ткани.
Смешанный вариант течения характеризуется сочетанием нефротического синдрома с гипертоническим. Соответственно клинические проявления будут характерные для этих двух синдромов.
Также важное клиническое значение имеет классификация по фазам заболевания. Как и в большинстве патологий с хроническим течением выделяют фазу обострения и ремиссии.
Морфологические варианты гломерулонефрита
Морфологическая классификация предусматривает разделение гломерулонефрита по гистологическому заключению врачей гистологов. Морфологические формы гломерулонефрита у детей сходны с таковыми у взрослых. Классифицируют по морфологии следующие формы гломерулонефрита:
- Наиболее распространенной морфологической формой хронического гломерулонефрита является мезангиопролиферативный гломерулонефрит, клинические симптомы которого проявляют себя следующим образом. В данном случае будет стойкая гематурия, причем поражение почек подобного рода встречается в большей степени у представителей мужского пола.По другому еще можно назвать такую форму, как гематурическая форма гломерулонефрита. Рост артериального давления случается довольно редко. По своей морфологической структуре данная форма характеризуется отложение иммунных комплексов в мезангии и эндотелиальных структурах клубочка почек. Клинически такой форме сопоставимы нефротическая форма и реже гипертоническая, а также нефропатия, встречающаяся под названием болезнь Берже.
- Также существует мембранозный гломерулонефрит. Такой гломерулонефрит имеет не широкую распространенность среди населения, около пяти процентов. В данном случае проводят иммунологическое исследование, посредством которого в мелких сосудах клубочков выявляют нити фибрина, и отложения IgМ и IgG. По клиническим проявлениям данный вариант протекает довольно медленно, и имеет характерную для него протеинурию, или возможным проявлением нефротического синдрома. Данная форма хоть и протекает медленно, но по прогнозам менее оптимистична по сравнению с предыдущей формой.
- Мезангиокапиллярный или мембранопролиферативный гломерулонефрит наблюдается приблизительно в двадцати процентах случаев, при этом происходит поражение базальной мембраны, а именно мезангия. Иммунологически выявляют к капиллярах клубочков отложения иммуноглобулинов А и G, в результате чего изменяется эпителизация клубочковых канальцев. Данная форма больше присуща женскому полу. По симптомам проявления характерны для нефротического синдрома, также имеет место значительная гематурия и потеря белка с мочой. Данная форма имеет тенденцию к прогрессированию.
- Ввиду того, что данный процесс начинается после различного рода инфекционных процессов, его можно обозначит как постстрептококковый гломерулонефрит у взрослых.
- Также выделяют в классификации морфологический гломерулонефрит в виде липоидного нефроза. Такая патология характерна для детей. В канальцах клубочков выявляют липиды. Данная форма обладает хорошими прогнозами при лечении глюкокортикоидами.
И существует гломерулонефрит фибропластический по морфологической классификации. Данная форма проявляет себя диффузными процессами склероза и фиброза во всех клубочковых структурах почек. В результате чего преобладают процессы дистрофии. Довольно быстро развивается хроническая почечная недостаточность.
Морфологические формы характеризуют хронический гломерулонефрит, классификация которого описана выше. О прочих нюансах течения хронического гломерулонефрита можно узнать в следующей статье.
Хронический гломерулонефрит
Хронический гломерулонефрит (код мкб N03) – патология, которая поражает клубочковый аппарат почек посредством иммунокомплексного повреждения, приводящий к гематурии и гипертензии.
Хронический гломерулонефрит (мкб 10) причины развития, патогенез
Данный вариант течения гломерулонефрита может развиваться как следствие острого, так и самостоятельно сразу в хронической форме. Хронический гломерулонефрит распространен больше, чем острый, и в основном поражает мужчин, возрастом около сорока – сорока пяти лет.
По причинам возникновения хроническая форма течения мало отличается от острой, но при хронической приобретают значимость вирусные инфекции, такой как вирус гепатита В, герпетическая инфекция и цитомегаловирус. Также одними из причин, вызывающих хр гломерулонефрит (мкб 10 N03) является попадание в организм лекарственных средств и солей тяжелых металлов. И, конечно же, большое значение имеют предрасполагающие факторы – переохлаждение, травма, систематическое употребление алкогольных напитков, чрезмерно вредные условия труда.
В патогенезе ведущую роль играют иммунные нарушения, которые при длительном воздействии приводят к воспалению в клубочковом аппарате почечной ткани. Либо, вне зависимости от внешних факторов, может развиваться аутоиммунный процесс поражения почек, происходит это в результате восприятия иммунной системой организма мембран клубочков как чужеродного тела, то есть антигена. Также имеет влияние на образование гломерулонефрита ряд процессов, которые формируются в результате запущенных иммунных механизмов. Так, появляющаяся протеинурия повреждает канальцы почечной ткани, повышение внутриклубочкового давления в сосудах приводит к повышению их проницаемости и разрушению.
Гистологическая картина при заболевании хронический гломерулонефрит (код по мкб 10 N03) характеризуется тотальным отеком, наличием фиброза почечной ткани, полной атрофией фильтрационного звена, что вызывает сморщивание почки. В результате они уплотняются и уменьшаются в размере. Если есть клубочки, которые сохранили свою функцию, то они значительно увеличены.
Хронический гломерулонефрит, синдромы
Существует ряд синдромов, по классификации, характерных для клинического течения хронического гломерулонефрита:

- Гематурический синдром проявляет себя в виде примесей крови в моче, либо полностью окрашенная кровью моча.
- Гипертонический синдром отражается на состоянии пациента посредством резкого стойкого повышения артериального давления, которое плохо поддается медикаментозной коррекции, и самостоятельного его снижения. Скачки давления могут повторяться до нескольких раз за сутки.
- Нефротический синдром характерен для данного заболевания и проявляет себя большой потерей белка с мочой.
- Также выделяют латентный хронический гломерулонефрит почек, один из самых коварных его проявлений. Данный тип протекает без типичных клинических признаков и нередко, незаметно для пациента, может приводить к развитию хронической почечной недостаточности ввиду отсутствия жалоб, и как результат – отсутствия лечения.
- Смешанный синдром объединяет в себе наличие гипертонического и нефротического синдромов в совокупности с выраженными отеками.
Как отдельный вид выделяют по своему течению подострый гломерулонефрит. Он имеет злокачественное течение. Прогностически такая патология неблагоприятная. Пациенты погибают от почечной недостаточности в сроки от полугода до полутора.
Диагностика
Диагноз хронического гломерулонефрита выставляется на основании тщательно проведенного обследования. Помимо рутинного сбора жалоб и данных анамнеза, обследование посредством лабораторных анализов и инструментальных методов является ключевым в постановке диагноза.
Необходимо проводить, помимо многих привычных исследований, следующие основные диагностические мероприятия:
- Общий анализ мочи, пробы по Нечипоренко и Зимницкому, определение суточной протеинурии (выделения белка с мочой за сутки).
- Биохимический анализ крови с определением почечных проб (мочевина, креатинин, остаточный азот, мочевая кислота), а также учет общего белка сыворотки крови и его фракций.
- Определяют иммунограмму.
- Окулист проводит осмотр глазного дна.
- Посредством рентгенологических методов осуществляют экскреторную урографию для определения сохранности функции почек.
- Также проводят радионуклидное обследование мочевыделительной системы посредством введение в организм специального вещества, которое будто отмечает патологические участки.
- Конечно ультразвуковое исследование мочевыделительной системы для осмотра структуры и размеров почек.
- Возможно применение компьютерной томографии или МРТ.
В заключении и с целью определения морфологического типа хронического гломерулонефрита осуществляют биопсию почек под контролем УЗИ для гистологического исследования.
В зависимости от того, какой синдром преобладает, а также от степени прогрессирования процесса и морфологического варианта течения подбирается соответствующая терапия. Как правило, терапия носит симптоматический характер и проводится с целью поддержания функциональной способности почек.
Но при злокачественном и быстропрогрессирующем течении назначается агрессивная четырехкомпонентная терапия, состоящая из глюкокортикоидов, цитостатиков, плазмафереза и антикоагулянтов. Такое лечение проводят в случае абсолютно доказанного иммунного процесса в почках.
Также, при заболевании хронический гломерулонефрит рекомендации дают по диетпитанию (стол № 7 а), по режиму дня (в период обострения заболевания он постельный), по дальнейшему образу жизни.
Прогноз хронического гломерулонефрита
Появление такого заболевания у пациента очень часто и быстро приводит к инвалидизации в относительно молодом возрасте, появлению хронической почечной недостаточности, что ухудшает качество жизни, и даже к смертельному исходу.
В зависимости от форм и стадии заболевания можно осуществлять более точный прогноз на жизнь. В следующей статье опишем возможные существующие стадии и формы гломерулонефрита.
Формы и стадии
Любой из существующих видов гломерулонефрита имеет свое разделение на формы и стадии в зависимости от клинического течения. Хронический гломерулонефрит имеет большее разделение ввиду длительности заболевания и разновидности его течения.
Формы острого гломерулонефрита
Острый гломерулонефрит также имеет формы течения патологического процесса, их выделяют две:

- К первой можно отнести острую циклическую форму. Она характеризуется острыми проявлениями и бурным началом заболевания. Симптомы и жалобы пациента выражены в значительной степени. Появляется резко повышение температуры, боли в поясничной области, нарушение мочеиспускания, моча становится красного цвета, появляется рвота. В особо тяжелых случаях расстройства мочеиспускания прогрессируют вплоть до его отсутствия в течение нескольких дней с последующим развитием острой почечной недостаточности. Хотя, обычно, такой вариант клинического течения является благоприятным прогнозом относительно выздоровления.
- Вторая форма – это латентная или, по другому затяжная. Проявляет себя длительным постепенным началом развития симптомов и затяжным течением всего патологического периода от шести месяцев до одного года. Клинические проявления все те же, что и у острой циклической формы, лишь нарастают постепенно, и некоторое время могут проявлять себя только парой некоторых симптомов.
- Любой острый гломерулонефрит при отсутствие положительной динамики и выздоровления течение года автоматически принято считать перешедшим в хронический.
Хронический гломерулонефрит, стадии
Данное заболевание в хронической его форме имеет большее подразделение по клиническому течению нежели острый. В зависимости от «разгара» процесса хронический гломерулонефрит разделяют на следующие стадии, или фазы:
- Активная стадия процесса, которая характеризуется быстрым прогрессированием патологического процесса в почках и яркой симптоматикой. Данная стадия подразделяется еще на три:
- Период разгара заболевания;
- Период затухания симптомов;
- И стадия клинической ремиссии;
- Неактивная стадия хронического гломерулонефрита проявляется в виде клинических и лабораторных стиханий симптомов.
Также выделяют терминальную стадию заболевания. Такой вариант рассматривают когда появляются признаки хронической почечной недостаточности.
Существует условное разделение хронического гломерулонефрита на еще две стадии по способности организма к возобновлению функций почек:
- Стадия компенсации, когда организм еще справляется с возникшей патологией и продолжает функционировать почка, хоть и со значительными нарушениями в ее структуре.
- И стадия декомпенсации процесса. Она характеризуется подрывом всех компенсаторных механизмов и проявляется в виде почечной недостаточности.
Клинические формы хронического гломерулонефрита
Хронический гломерулонефрит может протекать по нескольким клиническим направлениям, когда, в той или иной степени, преобладают определенные симптомы. Выделяют следующие клинические варианты хронического гломерулонефрита:

- Латентный гломерулонефрит;
- Нефротический;
- Гематурический;
- Смешанный;
- Гипертонический;
- Рассмотрим каждый из вариантов течения более подробно.
Хронический гломерулонефрит, нефротическая форма наиболее встречаемый вариант течения данной патологии. Проявляет себя нефротическая форма значительными показателями протеинурии (более 3,5 грамм в суточном количестве мочи). Данный признак нередко является чуть ли ни единственным проявлением и возникает как результат поражения ткани клубочков. В сыворотке крови можно обнаружить понижение общего белка, и рост глобулинов, липидов, а также гиперхолестеринемия.
Клинически можно оценить нефротический синдром по внешнему виду пациента. Лицо отечное, бледное, преобладает сухость кожных покровов. Пациенты не активны, в речи и действиях проявляются процессы торможения. В случае развития тяжелых форм может быть накопление жидкости в плевральной или брюшной полости, развивается олигурия (мало мочи). Такие явления являются провокационным фактором к возникновению и развитию различных инфекционных заболеваний.
Хронический гломерулонефрит гематурическая форма характеризуется лишь наличием крови в моче. Она может проявляться макро- и микрогематурией. Выделение белка с мочой незначительное. Другие симптомы, как правило, отсутствуют. Гематурический хронический гломерулонефрит прогрессирует медленно.
Хронический гломерулонефрит гипертонический вариант течения проявляет себя в виде скачков артериального давления, которые появляются периодически. Кроме этого, пациент жалоб ни на что не предъявляет, лабораторно в моче выявляется незначительное количество белка. Заболевание прогрессирует незаметно и выявляется случайно, уже когда есть гипертрофия левого желудочка сердца и измененные сосуды глазного дна. Такое течение заболевания медленно приводит больного к хронической почечной недостаточности. Хронический гломерулонефрит, гипертоническая форма, история болезни таких пациентов пестрит обследованиями со стороны кардиологии и офтальмологии, так как может развиться сердечная недостаточность, и отслойка сетчатки глаза.
В случае, когда развивается хронический гломерулонефрит латентная форма формируется скрытое течение заболевания. Данная патология протекает многие годы бессимптомно и может быть диагностирована только после развития хронической почечной недостаточности. Самыми незначительными проявлениями могут быть потеря белка с мочой, редко гематурия, невысокие цифры артериальной гипертензии и отеки, которым больной не придает значения.
Смешанная форма заболевания включает в себя, исходя из названия, все возможные проявления. Быстро прогрессирует.
Хронический диффузный гломерулонефрит также является одной из форм этого заболевания, но относится к другой классификации, и чаще возникает вторично, то есть как осложнение другой патологии (септический эндокардит).
Все вышеперечисленные формы существуют с целью подбора оптимального лечения, о методах которого поговорим далее.
Лечение
Для комплексного лечения хронического гломерулонефрита требуется не только медикаментозное лечение, но и применение диетотерапии и санаторно-курортного лечения. В стадии обострения заболевания необходима госпитализация в стационар. Рассмотрим подробнее возможное лечение и прогноз заболевания хронический гломерулонефрит: можно вылечить или нет.
Лечение хронического гломерулонефрита, препараты симптоматической терапии
Для правильного подбора лечения необходимо точно установить форму клинического течения заболевания. Разные формы требуют индивидуального подхода к терапии.
В случае наличия у пациента хронического гломерулонефрита с латентным течением, то есть при наличие белка в суточном количестве мочи менее одного грамма и слабыми проявлениями гематурии (до восьми эритроцитов в поле зрения), с сохранной функцией почек применяют курантил, делагил и трентал. Курс таких препаратов составляет до трех месяцев.
При гематурической форме, которая медленно прогрессирует используют мембраностабилизаторы длительностью приема до одного месяца (димефосфан раствор), тот же делагил и витамин Е. Также возможно добавить к терапии индометацин или вольтарен продолжительностью приема до четырех месяцев. Непременным использованием являются лекарственные средства трентал и/или курантил.
С гипертонической формой гломерулонефрита лечение проводится более сложное. Так как данная форма неуклонно прогрессирует, а постоянно повышенное артериальное давление вызвано нарушением почечного кровотока («замкнутый круг») необходимо применение препаратов, которые нормализуют гемодинамические процессы в почках (курантил, трентал длительными приемами в течение многих лет). Также используют в терапии никотиновую кислоту, в-блокаторы, диуретики, агонисты кальция.
В случае выявления хронического гломерулонефрита с нефротической формой даже без наличия гипертонии и почечной недостаточности необходимо применять активную терапию. В данного рода терапию входит прием глюкокортикоидов и цитостатики. Имеет значительное терапевтическое действие четырехкомпонентное лечение. Также данная форма характеризуется гиперкоагуляцией, учитывая это назначают антикоагулянты.
Патогенетические методы лечения хронического гломерулонефрита
С целью назначения лечения, которое направлено на устранение механизмов развития заболевания, следует учитывать патогенез хронического гломерулонефрита.
Так, ведущими лекарственными средствами для лечения гломерулонефрита являются глюкокортикоиды, цитостатические препараты, антикоагулянты и плазмаферез. К данной терапии прибегают в тех случаях, когда процесс прогрессирования заболевания активен и есть высокие риски возникновения осложнений и угроза жизни пациента.
Для данной терапии, или четырехкомпонентной схемы лечения существуют некоторые показания: значительная активность патологического процесса в почечной ткани, присутствие нефротического синдрома даже при отсутствие гипертонии, незначительные морфологические изменения в клубочковом аппарате почек. Существует несколько схем лечения. При нефрите с активным процессом у взрослых используют преднизолон в дозировке от 0,5 до 1 миллиграмма на килограмм массы тела на протяжении восьми недель, затем дозировку постепенно снижают и продолжают терапию до пол года. Подобное лечение хронического гломерулонефрита у детей, но схема имеет свои нюансы. В данном случае преднизолон назначают до четырех дней, а затем делают четырехдневный перерыв.
Также при наличие наиболее активного процесса в почках с быстрым прогрессированием патологии используют «пульс-терапию».
Но, как и каждая терапия, данное лечение имеет ряд побочных эффектов: развитие синдрома Иценко-Кушинга, развитие остеопороза, язвенная болезнь желудка с возможным развитием кровотечений.
Хронический гломерулонефрит лечить необходимо, наряду с глюкокортикоидами, препаратами, подавляющими иммунную систему. К ним относятся циклофосфамид, хлорамбуцил и прочие.
Также следует учитывать весь патогенетический процесс с целью лечения гломерулонефрита и применять антикоагулянты. Таким препаратом выбора является гепарин в суточной дозировке до пятнадцати тысяч единиц, которые разделяют не четыре введения. Эффективность терапии оценивают посредством увеличения времени свертывания крови спустя несколько приемов.
Опосредованно на процесс выработки антиагреганта в сосудистой стенке клубочкового фильтра влияет курантил. К его клиническим эффектам можно отнести улучшение почечного кровотока.
С той же целью назначают и ацетилсалициловую кислоту.
Лечение острого и хронического гломерулонефрита с применением НПВС
С целью снижения воспалительного процесса и обезболивающего эффекта применяю в лечении гломерулонефритов нестероидные противовоспалительные средства (НПВС) – ибупрофен, индометацин, вольтарен.
При слабой активности процесса НПВС могут назначаться как альтернатива глюкокортикоидам. Например, индометацин показан больным с выделением белка с мочой и сохраненной функцией почек. Но и здесь есть свои противопоказания. Также, в случае активации патологического процесса переходят на кортикостероиды.
В качестве одного из компонентов терапии при гломерулонефрите применяют плазмаферез. Он показан с целью лечения быстропрогрессирующего заболевания, а также в случае появления вторичного гломерулонефрита на фоне другой системной патологии.
Общие принципы лечения хронического гломерулонефрита
Наряду с медикаментозным лечением следует придерживаться диетпитания. Для этого назначают стол №7а, и дают рекомендации о снижении в пище количества соли, также снижают белковую нагрузку на почки.
Рекомендовано санаторно-курортное лечение пациентам с латентным течением процесса или в стадии ремиссии заболевания с неярко выраженным нефротическим синдромом. Возможно применять в комплексе лечение хронического гломерулонефрита народными средствами. Но такое лечение необходимо согласовывать с врачом в соответствии с проводимой медикаментозной терапией, дабы не усугубить состояние.
Можно ли вылечить гломерулонефрит хронический навсегда
Прогноз заболевания хронический гломерулонефрит в целом неблагоприятный и лечение патологического процесса проводится лишь с целью замедлить угасание функции почек, отложить инвалидность и улучшить качество жизни пациента.
Все зависит от формы заболевания и проводимой терапии. Но не редко гломерулонефрит приводит к инвалидности или даже к смертельному исходу.
Поэтому, ответ на вопрос, можно ли вылечить хронический гломерулонефрит, однозначный.
Острый гломерулонефрит
Данная патология в большинстве случаев поражает людей молодого возраста и характеризуется воспалением клубочкового аппарат почек иммунного генеза с дальнейшим вовлечением в процесс всех структур почек.
Этиология и патогенез острого гломерулонефрита
Как правило гломерулонефрит развивается после острых перенесенных стрептококковых инфекций, например тонзиллит, ангина и прочие. Также возможно установить, что пациент не так давно перенес пневмонию, дифтерию, вирусные инфекции. Возможно развитие гломерулонефрита в результате воздействия малярийного плазмодия и после введения вакцин. Но в большей степени возникновение такой патологии зависит от бета-гемолитического стрептококка, а именно группы А. Существует и ряд провокационных условий, таких как переохлаждение, влажный климат, длительное воздействие вредных условий труда.
Другими этиологическими факторами могут быть различные лекарственные средства, которые были введены впервые в организм, различные химические соединения и другие аллергены, в случае наличия индивидуальной непереносимости и активации иммунологического процесса.
Патогенетическим механизмом развития гломерулонефрита является иммунная реакция в образовании комплекса антиген антитело и их отложение на сосудистой стенке клубочков почек. В результате возникает воспалительный процессов стенке капилляра – васкулит.
Все проявления гломерулонефрита возникают спустя несколько недель после перенесенного заболевания.
Острый гломерулонефрит, клиника
Острый гломерулонефрит развивается резко, с ярких клинических проявлений. Пациенты жалуется на боли в поясничной области, которые распространяются с обеих сторон. Появляются симптомы общей интоксикации организма: повышение температуры тела до высоких цифр, общая слабость, тошнота, рвота. Больные замечают резкое снижение количества мочи за сутки, развивается олигурия. Цвет мочи также меняется, он становится красный («цвет мясных помоев»). При прогрессировании заболевания может развиться анурия (полное отсутствие мочи). Обычно такой симптом указывает на развитие острой почечной недостаточности.
Типичным проявлением являются отеки. У больных появляются отеки не только нижних конечностей, но и лица. Отекают веки, кожа приобретает выраженную бледность. При развитии тяжелых состояний скопление жидкости может происходить в естественных полостях организма: грудной полости, брюшной, в области сердца. Данный вид отеков характеризуется их появлением в утренние часы, и к вечеру отечность уменьшается. Спустя несколько недель от начала заболевания отеки исчезают.
Еще одним немаловажным проявлением острого гломерулонефрита является повышение артериального давления. Оно происходит резко в начале заболевания и достигает цифр до 180 систолическое, и до 120 диастолическое мм рт ст. Такой симптом как гипертензия может приводить к развитию серьезных осложнений: отек легкого, гипертрофия левого желудочка, возникновение судорог по типу эпилептических, но имеющих другую природу (эклампсия). Данное понятие, эклампсия, возникает вследствие отека ткани головного мозга, а именно двигательных центров. Проявляется она потерей сознания, акроцианозом (синюшность конечностей и лица), приступами судорог или повышенным тонусом всех мышц.
Острый гломерулонефрит, синдромы и формы
Острый гломерулонефрит можно разделить на две формы по течению заболевания:

- К первой относится острая форма циклического течения. Для нее характерно спонтанное бурное начало заболевания, яркие клинические проявления. Прогноз для такого течения благоприятный, так как она заканчивается полным выздоровлением пациента.
- Вторая – затяжная форма, которая сопровождается медленным прогрессированием патологического процесса и постепенным появлением симптомов. Данная форма имеет длительное течение, от шести месяцев до одного года.
- Для острого гломерулонефрита характерно наличие нефротического синдрома. Он проявляет себя в виде выделения с мочой большого количества белка, соответствующим его снижением в сыворотке крови, повышением липидов, отечностью.
- Наблюдается переход острого гломерулонефрита в подострый гломерулонефрит, который имеет тенденцию к быстрому усугублению состояния. А также, если процесс затягивается, то может переходить в хронический процесс.
- Острый диффузный гломерулонефрит также является одной из форм острого, но также он может быть и хроническим.
Осложнения острого гломерулонефрита
Наиболее частыми и тяжелыми осложнениями данного заболевания являются: острая почечная недостаточность, сердечная недостаточность, отек мозга с развитием эклампсии, геморрагический инсульт, различной степени ретинопатии вплоть до отслойки сетчатки.
Как устанавливается диагноз острый гломерулонефрит (рекомендации)
Диагностика гломерулонефрита основывается на сборе жалоб пациента, выяснении наличия инфекционных заболеваний за несколько недель до появления симптомов, объективном осмотре врача и клинико-лабораторной диагностике. А также инструментальные исследования.
В общем анализе мочи наблюдается повышение лейкоцитов, плотности мочи, высокая экскреция белка (от 1 до 20 грамм на литр), гематурия. Также проводят анализ мочи по Зимницкому.
В клиническом анализе крови наблюдается снижение гемоглобина, лейкоцитоз, повышение СОЭ. Биохимический анализ крови отражает наличие почечных повреждений: рост уровня мочевины, креатинина, мочевой кислоты. Протеинограмма свидетельствует о потере белка организмом: снижение общего белка в сыворотке крови и альбуминов.
При проведении иммунограммы можно выявить повышенное количество иммуноглобулинов, повышенный титр антител к стрептококку в случае возникновения заболевания – острый постстрептококковый гломерулонефрит у детей и взрослых.
Диагностика посредством инструментальных методов начинается с УЗ исследования. Возможно проведение и рентгенографии с контрастным веществом. Исследуют сосуды глазного дна и осуществляют ЭКГ. В заключении, для точной диагностики производят пункционную биопсию почек.
Все рекомендации по данному заболеванию основываются на стационарном лечении и своевременной диагностике. При развитии патологии острый гломерулонефрит у детей, клинические рекомендации направлены на своевременное обращение родителей за медицинской помощью, чтобы избежать прогрессирования заболевания и наступления инвалидности ребенка, или хронизации процесса. Поэтому заболевание нуждается в срочном лечение, о методах которого расскажем в следующей статье.
Лечение
Основная терапия при остром гломерулонефрите конечно же медикаментозная, но необходимо придерживаться и правильного питания.
Диета при остром гломерулонефрите
Существует специальные разработанные диеты по Певзнеру. При остром гломерулонефрите применяют диетстол №7, 7а и 7б. Суть данных диет заключается в резком ограничении поваренной соли в продуктах, ограничение белковой пищи, поступления воды и жидкостей.
В начале заболевания рекомендуют продукты с повышенным содержанием глюкозы. А именно по пятьсот грамм сахара в сутки, с пятью ста миллилитрами чая или фруктового сока за сутки. Далее назначают в питание арбузы, апельсины, тыкву, картофель, которые в совокупности представляют собой практически полное отсутствие натрия в питании. Также рекомендуют пациентам считать суточный диурез. При данной диете количество употребляемой жидкости должно быть примерно равным количеству выделенной мочи.
Последовательность назначения столов: в начале заболевания назначают стол №7а, его придерживаются в течение одной недели, затем переходят на месяц стола №7б, после чего в течение года питаются согласно столу №7. Но, учитывая все вышеуказанное, питание при остром гломерулонефрите должно быть сбалансированным.
Не только диета, но и следует придерживаться строгого постельного режима, а также избегать переохлаждений и сквозняков.
Острый гломерулонефрит, лечение, препараты
Основная терапия при остром гломерулонефрите медикаментозная. В случае если установлена точная связь гломерулонефрита с предварительно перенесенным заболеванием со стрептококковой инфекцией. В качестве антибактериальной терапии применяют оксациллин по половине грамма до четырех раз в сутки внутримышечным путем введения, или эритромицин по четверти грамма с той же кратностью применения.
Важным моментом в лечении острого гломерулонефрита является применение иммуносупрессивной терапии. Такое лечение показано в случае отсутствия гипертонического синдрома, при наличия длительного течения патологии и признаках острой почечной недостаточности. Назначают глюкокортикоиды, такие как преднизолон, или метилпреднизолон в случае чрезмерной активности и прогрессирования процесса. Курс приема составляет полтора – два месяца в дозировке по одному миллиграмму на один килограмм массы тела пациента. Спустя период приема дозировку постепенно снижают и после чего препарат отменяют.
Существует и другая группа препаратов, которая по эффективности превосходит глюкокортикоиды, но их применение должно быть обоснованно низким терапевтическим действием преднизолона. Такие препараты – это цитостатики. К ним относятся циклофосфамид и азатиоприн. Первый принимают по полтора – два миллиграмма на килограмм массы тела, азатиоприн вводят по два-три миллиграмма на килограмм массы тела больного. Длительность курса составляет до восьми недель, после чего, оценивают эффективность лечения, а затем снижают дозировку постепенно до минимальной поддерживающей. Вышеуказанная терапия – это этиотропное лечение при остром гломерулонефрите.
К лечению каждого пациента подходят индивидуально. В редких случаях может понадобиться комбинированная терапия и глюкокортикоидами и цитостатиками. Острый гломерулонефрит у детей, лечение патогенетическое и симптоматическая терапия является практически таким же, как и у взрослых, за исключением дозировок в зависимости от возраста ребенка.
Острый гломерулонефрит, терапия вспомогательная
Но также необходима и вспомогательная терапия. С целью улучшения кровообращения и питания паренхимы почек, а именно клубочков, используют антикоагулянты и антиагреганты. Такими препаратами служат гепарин, курантил и трентал.
Дополнительно, при наличие повышения артериального давления у пациента назначают агонисты кальция, например верапамил, или ингибиторы АПФ – капотен.
Каждый синдром лечат практически по отдельности. В случае присутствия отеков естественно ограничивают жидкость и назначают мочегонные средства (салуретики):
- Самым распространенным является фуросемид по сорок – восемьдесят миллиграмм в сутки;
- Верошпирон сохраняет калий крови и не выводит его. Принимают до двухсот миллиграмм в сутки.
- Гипотиазид назначают до ста мг в сутки.
- Также симптоматическое лечение направлено на устранение явлений гематурии, проявления которой не проходят после воздействия основного патогенетического лечения. С этой целью назначаются аминокапроновая кислота в таблетированной форме или внутривенно капельно курсом на семь дней. Далее возможно применение дицинона внутримышечно. Принципы лечения заболевания острый гломерулонефрит факультетская терапия описывает более подробно с указанием дозировок препаратов и их разнообразия.
Такие осложнения, как острая сердечная недостаточность и эклампсия, вследствие отека мозга, нуждаются в неотложных реанимационных мероприятиях и подлежат лечению в условиях реанимационного отделения с наличием надлежащей аппаратуры.
Профилактика острого гломерулонефрита
Мероприятия по профилактике данного состояния всегда направлены в первую очередь на устранение всех предрасполагающих факторов, лечение хронического очага инфекции, избегать переохлаждений. В случае отягощенного аллергоанамнеза, особенно данное состояние характерно для детей, отказываться от вакцинаций, введения сывороток и введение в организм лекарственных средств, впервые, без пробы на чувствительность, чтобы избежать острый лекарственный гломерулонефрит.
Острый гломерулонефрит лечить всегда сложнее, чем профилактировать. Особенно, если речь идет о нефротическом гломерулонефрите, который будет описан в следующей статье.
Поэтому, следует своевременно диагностировать любую патологию, которая может спровоцировать появление гломерулонефрита, и заниматься ее лечением, чтобы она не переросла в такое сложное заболевание.
Нефротический гломерулонефрит
Гломерулонефрит заболевание, имеющее много форм, стадий, и фаз течения. Выделяют основные два вида заболевания – это острый и хронический. И именно хронический вследствие своей продолжительности течения заболевания и многообразия клинических форм имеет несколько классификаций и разделений.
Формы хронического гломерулонефрита
Хронический гломерулонефрит разделяют на несколько форм его клинических проявлений, которые преобладают в данном конкретном случае. Выделяют:

- гематурическую форму, которая проявляет себя в виде примесей крови в моче;
- гипертоническую, характеризующаяся преимущественным повышением артериального давления;
- латентную форму, клинически проявляется изолированным мочевым синдромом;
- смешанную, может сочетать в себе несколько форм клинических проявлений;
- и нефротическая форма гломерулонефрита.
- Разберем подробно нефротическую форму, ее клинические проявления, диагностику и лечение.
Нефротический синдром при гломерулонефрите, патогенез
Частота встречаемости данного синдрома представляет около двадцати процентов. Данная форма представляет собой ряд иммунологических реакций в почечной ткани, при которых появляется в моче фактор, дающий положительную реакцию на волчаночный тест, и симптоматически проявляет себя полисиндромно.
Основным клиническим проявлением в данном случае является протеинурия. Потеря белка с мочой может происходить в значительной степени, больше 3,5
грамм в суточном количестве мочи, это присуще для начала заболевания, и в умеренной, с тенденцией к понижению протеинурии в более поздние стадии гломерулонефрита с учетом снижения функции почек.
Такой симптом как протеинурия непосредственно отражает нефротический вариант гломерулонефрита. Его наличие означает скрытое поражение клубочкового аппарата почек. Нефротический гломерулонефрит, или синдром данного заболевания, развивается в результате длительного воздействия основного патологического фактора, в следствие чего повышается проницаемость базальной мембраны клубочкового фильтра. Затем сквозь поврежденную мембрану начинает проходить белок крови и плазма. Это в свою очередь вызывает еще большие структурные нарушения эпителия канальцев почек, что усугубляет патологический процесс еще больше.
Нефротический гломерулонефрит у детей и взрослых, симптомы
Основным симптомом заболевания является экскреция белка с мочой. В результате изменения интерстиция канальцев клубочков почек и капилляров. В общем анализе мочи выявляется значительное количество белка, может присутствовать повышение лейкоцитов, как признак местного воспалительного процесса, могут быть выявлены цилиндры. Биохимический анализ крови доказывает потерю белка, появляется гипопротеинемия, снижение количества альбуминов и повышение глобулинов. Также наблюдают гиперлипидемию, гиперхолестеринемию, рост триглицеридов. В коагулограмме свидетельства роста фибриногена, что может приводить к осложнениям в виде тромбозов. Заболевание имеет и быстрое и медленное прогрессирование, но в результате все равно приводит к развитию хронической почечной недостаточности.
Пациент больной хроническим гломерулонефритом с нефротической формой жалуется на отечность лица, век, нижних конечностей в области голеней и стоп. При осмотре можно заметить бледность кожных покровов и их сухость. Речь таких больных заторможена, они не активны. Нарушается мочевыделительная функция, которая проявляется в виде олигурии (значительно сниженное количество мочи за сутки). В случае развития тяжелого течения синдрома может возникнуть накопление жидкости в плевральной полости, брюшной с развитием асцита, и даже в перикарде.
Совокупность всех симптомов и патогенетических факторов приводят к значительному снижению общих иммунных реакций, что провоцирует повышенную чувствительность к различного рода инфекциям, которые могут осложнять течение основного заболевания.
Нефротическая и нефритическая форма гломерулонефрита у детей
Для детей характерно проявление хронического гломерулонефрита в виде нефротического синдрома, который подобен таковому у взрослых, и нефритического.
Гломерулонефрит с нефротическим синдромом у детей имеет некоторые сходства с нефротическим. Но основным отличием является патогенез синдрома. Он появляется в результате воспалительного процесса в почечной ткани, который может быть вызван не только гломерулонефритом, но и другими патологическими состояниями. Проявляет себя не только протеинурией, но и гематурией, наличием гипертензии и, в том числе, периферическими отеками.
Сочетание данных синдромов характерно и для детей и для взрослых, особенно при хроническом течении заболевания. Но чаще всего гломерулонефрит у детей, нефротическая форма, это основной диагноз.
Гломерулонефрит, нефротический синдром, лечение
Лечение этой формы заболевания направлено на снижение проницаемости мембран и потери белка. В данном случае сохраняются общие принципы ведения пациентов с гломерулонефритом.
Диета при гломерулонефрите с нефротическим синдромом показана седьмая по Певзнеру, в зависимости от стадии заболевания с различными вариациями (7а, 7б или 7).
Такой же диетстол прописывают при диффузном гломерулонефрите, о котором расскажем далее в статье.
Диффузный гломерулонефрит
Заболевание почек диффузный гломерулонефрит является собирательным и обобщающим названием и касается лишь масштабности поражения ткани обеих почек.
Выделяют острый и хронический диффузный гломерулонефрит.
Острый диффузный гломерулонефрит у детей и взрослых
Данная патология развивается в результате перенесенных инфекционных заболеваний (ангина, пневмония и т. д.), вызванных, чаще всего, стрептококковой инфекцией группы А. Возможны варианты появления диффузного гломерулонефрита в результате сильного переохлаждения, особенно в условиях повышенной влажности воздуха, а также после введения вакцин или сывороток.
Этиология возникновения подтверждает патогенез заболевания. То есть, гломерулонефрит возникает не в начале инфекционного процесса, а спустя пару недель, что подтверждается наличием выработки антител крови к гемолитическому стрептококку как раз в начале заболевания острого гломерулонефрита.
Хронический диффузный гломерулонефрит, патофизиология, формы
Данный вид гломерулонефрита является распространенной патологией, и развивается в результате затянувшегося острого гломерулонефрита. Также возможно самостоятельное начало заболевания, которое выявляется чаще всего случайно при прохождении профилактических осмотров так как зачастую протекает скрыто, с наличием незначительных изменений в общем состоянии пациента, или же лабораторно. Может хроническое течение возникать в результате не леченной нефропатии беременных. Одной из наиболее значимых причин развития хронического гломерулонефрита на сегодняшний день является аутоиммунный механизм. В результате чего вырабатываются антитела к белкам почечной ткани и разрушают ее, вызывая местное воспаление и деструктивные изменения.
Такой гломерулонефрит является одной из форм болезни Брайта.
Также, хронический гломерулонефрит по своим морфологическим формам разделяется на:

- Мембранозный гломерулонефрит;
- Хронический диффузный мезангиопролиферативный гломерулонефрит;
- Мембранопролиферативный;
- Фибропластический;
- Форма фокального гломерулярного склероза;
- Липоидный нефроз.
Наиболее часто встречаемая форма – это диффузный мезангиальный пролиферативный гломерулонефрит. Выявляют патологию в молодом возрасте, чаще у мужского населения. Характеризуется данная форма гематурией и возникает в результате накопления иммунных комплексов под эндотелий мелких сосудов клубочкового фильтра почек, а именно в мезангии. Данная форма прогностически благоприятна и имеет доброкачественное течение.
Диффузный гломерулонефрит, лечение
Наиболее интересующий вопрос людей, столкнувшихся с данной формой патологии – это лечение. Существуют определенные тонкости лечения острого и хронического диффузного гломерулонефрита, но сохраняются общие принципы ведения таких пациентов.
Существует патогенетическое лечение, направленное непосредственно на воздействие и устранение причин заболевания, симптоматическое, проводимое при наличие у больного того, или иного проявления заболевания, профилактика осложнений и рецидивов заболевания, и лечебно-охранительный режим с применением диетпитания и стационарного пребывания.
Основные препараты, которые применяют при диффузном гломерулонефрите любого течения (острый и хронический), это кортикостероиды, нестероидные противовоспалительные средства, цитостатики, антибактериальные препараты, и средства симптоматической терапии. Той же терапии будет требовать и диффузный пролиферативный гломерулонефрит, и любая другая форма хронического течения.
Также необходимо помнить об исключении влияния предрасполагающих факторов, таких как переохлаждение и вредные условия труда. Проводить своевременную санацию очагов хронической инфекции и своевременное лечение острых процессов в организме, в том числе и острого гломерулонефрита во избежание его перехода в хроническое течение. Имеет важное значение проведение профилактических осмотров по своевременному выявлению латентной формы, о которой поговорим в следующей статье.
Латентный гломерулонефрит
Латентный гломерулонефрит является одной из форм клинического течения хронического гломерулонефрита. Данный вариант очень коварен, так как длительное время может протекать практически бессимптомно для пациента, в результате чего, затрудняется его своевременная диагностика и, соответственно лечение запаздывает.
Такая клиническая форма является наиболее распространенной среди других. Клинически для пациента нет видимых причин для беспокойства, отсутствует отечность, гипертонический синдром, пациент работоспособен. Лишь незначительные явления микрогематурии или потери белка с мочой наводят на мысль о почечной патологии. Редко больные могут предъявлять жалобы на кратковременные эпизоды повышения артериального давления, незначительные отеки, которые могут и не беспокоить, также на общую слабость и боли в поясничной области.
Латентный гломерулонефрит прогноз имеет относительно благоприятный ввиду того, что заболевание имеет хроническое течение, и почти всегда приводит к хронической почечной недостаточности, но при адекватном лечении слабо прогрессирует. Поэтому, при патологии латентный гломерулонефрит, форум пациентов приводит в пример множество собственных историй заболевания с довольно благополучными прогнозами для жизни. Необходимо лишь придерживаться схемы лечения, в которой, в числе прочего, могут применяться и средства народной медицины. О том, как народная медицина помогает при гломерулонефрите, разберем далее в статье.
Гломерулонефрит заболевание, нуждающееся в постоянном наблюдении и лечении. В арсенале специалистов для лечения данной патологии находятся многочисленные препараты с мощным эффектом. Но помимо основной терапии существует и вспомогательная, к которой можно отнести сборы при гломерулонефрите по рецептам народной медицины, диетпитание, санаторно-курортное лечение, режим дня и прочее.
Народное лечение гломерулонефрита
Данный вид терапии является лишь вспомогательной частью основного лечения и может быть назначен или рекомендован лечащим врачом после детального обследования. Самостоятельно травы при гломерулонефрите не справятся с заболеванием, а могут лишь ухудшить его прогноз.
Но следует отметить, что сборы и отвары оказывают положительный эффект на течение заболевания, снижают воспалительные процессы в почках и в организме в принципе, а также способствуют восстановительным процессам, и выведению жидкости из организма и снижают токсическое влияние некоторых препаратов основной медикаментозной терапии.
Существует множество рецептов сборов и трав в отдельности, которые могут помочь в борьбе с гломерулонефритом. Рассмотрим некоторые из них.
Довольно распространенным в урологической практике является почечный сбор, в который входят подорожник, полевой хвощ, плоды шиповника, календула, тысячелистник, череда. Такой настой рекомендуют принимать трижды в день по половине стакана.
Также народной медициной предложен рецепт отвара из семян льна, стальника, листьев березы. Эффект отвара будет наблюдаться при употреблении по одному стакану в день длительным курсом.
Хорошо зарекомендовал себя в вопросах борьбы с патологией почек сельдерей. Сок этого растения необходимо применять свежий ежедневно по пятнадцать миллилитров. Но возможен прием не только сока сельдерея. Рекомендуют тыквенный сок, березовый в количестве равном питьевому режиму. Такое питье – хорошая альтернатива таким напиткам, как чай при гломерулонефрите.
Кукурузные рыльца всегда хорошие помощники при заболеваниях почек. Для этого делают настой в пропорции чайная ложка сырья на пол литра кипятка, также можно добавить вишневые хвостики. После чего отвар настаивают несколько часов и принимают по одной десертной ложке до четырех раз в сутки. Данное средство обладает мочегонным эффектом, снижает выраженность отеков.
Применяют и вкусные рецепты. Для этого необходимо взять один стакан меда, грамм сто инжира, несколько лимонов и грецкие орехи, при гломерулонефрите такое средство улучшит работу почек. Принимать следует в виде смешанного перемолотого сырья по две столовые ложки натощак один раз в сутки.
В качестве чая используют отвар из веток облепихи. Ее восстановительные свойства используют во многих отраслях медицины.
Широко используют лечение гломерулонефрита народными средствами цвет бузины. Для этого готовят отвар из одной полной с горкой ложки сырья и четверти литра кипяченой горячей воды. Приготовленный отвар необходимо разделить на четыре приема.
Помимо народных средств следует помнить о режиме дня и специальном питании.
Диетстол при гломерулонефрите
Врачом при гломерулонефрите назначается специализированная диета, некогда разработанная еще диетологом Певзнером. Основной идеей всех подвидов данного питания (7а, 7б) является ограничение белка, соли, пряностей. Конечно же исключение алкоголя. Стол №7а назначается при остром гломерулонефрите или обострении хронического процесса. Стол №7б является продолжением предыдущего, когда достигнута ремиссия заболевания.
Метод приготовления блюд преимущественно отварные и тушеные, можно принимать слегка обжаренные без панировки продукты. Мясо и рыбу следует предварительно отваривать, а бульон употреблять запрещено, ввиду накопления в нем экстрактивных веществ.
- нежирное мясо птицы, рыбы, желательно морской, говядина;
- пресная выпечка, яйца, ограничено;
- низкой жирности кисломолочные и молочные продукты;
- большая часть овощей, ягоды и фрукты в любом виде;
- сахар, мед, крупяные изделия, макаронные изделия;
- до двадцати грамм сливочного масла в сутки при добавления в готовые блюда;
- растительное рафинированное масло для приготовления еды;
- соки овощей и фруктов в разведении с водой в равных пропорциях.
Запрещено применять в пищу следующие продукты и блюда:

- копченое и соленья, даже домашнего приготовления;
- полуфабрикаты и колбасные изделия фабричного производства;
- бульоны, маргарин, пряности и острые продукты;
- грибы, щавель, горох, фасоль, редис, лук и чеснок;
- жирные сорта мяса (свинина), жирная рыба;
- газированные напитки, крепкий черный чай, кофе, горячий шоколад;
- алкогольные напитки вне зависимости от крепости.
Следует заметить, что рацион питания составлен таким образом, чтобы учесть все потребности организма в питательных веществах, витаминах, и белках, но при этом максимально снизить нагрузку на почки.
Не стоит забывать о режиме дня и таких лечебно-оздоровительных заведениях как санаторий, (гломерулонефрит), народные средства также являются вспомогательными при борьбе с заболеванием. Но, прежде чем отправляться на курорт следует достичь стойкой ремиссии гломерулонефрита, а также проконсультироваться со специалистом.
Режим дня должен быть щадящим при данной патологии. Спорт при гломерулонефрите, особенно остром и обострении хронического противопоказан. В остальном, в период затухания симптомов в каждом конкретном случае в зависимости от вида спорта следует консультироваться с лечащим врачом.
В случае развития данного заболевания пациенту должен быть оказан надлежащий за ним уход, особенно, если есть осложнения и процесс быстропрогрессирующий.
Для того чтобы узнать какой именно уход необходим больным с гломерулонефритом следует ознакомиться с материалом следующей статьи.
Уход при гломерулонефрите
При гломерулонефрите необходим постоянный уход за пациентом, особенно это касается ситуаций при обострении хронического и острых состояниях гломерулонефрита, а также в случае возникновения осложнений данного заболевания. Как правило, такой уход предоставляет медицинский персонал, так как пациенты находятся на стационарном лечении.
Сестринский уход при гломерулонефрите
В обязанности медицинской сестры входит не только выполнять назначения врача и производить манипуляции, но создавать больным надлежащие условия для их скорейшего выздоровления. От надлежащих действий медицинской сестры зависит комфорт, лечение, питание и эффективность лечения. Работа среднего медицинского персонала включает несколько пунктов – это, оказание содействия в выздоровлении, улучшении общего состояния пациента, профилактические мероприятия и облегчение состояния в случае наличия осложнений, приносящих больному страдания.
Помимо того, что медсестра выполняет все необходимые назначения врача по забору сред для лабораторных исследований, подготовке пациента к тому или иному диагностическому мероприятию, а также непосредственное введение препаратов, в ее обязанности входит следить за кратностью приемов таблетированных лекарственных средств и контроль общего состояния больного. При этом сестринский процесс при гломерулонефрите у взрослых и у детей представляет собой ряд мероприятий по оказанию помощи и динамическому наблюдению. Медицинская сестра является дежурным постом рядом с больными, и на ее плечи ложиться обязанность следить за состоянием пациентов. В различное время суток больной может предъявить те, или иные жалобы непосредственно медсестре, которая, в свою очередь сообщает эти данные врачу. Также в ее функции входит постоянное измерение артериального давления, температуры и подсчет суточного диуреза пациентов страдающих гломерулонефритом.
Необходимо учитывать и тот факт, что сестринская помощь при гломерулонефрите заключается еще и в оценке качества питания и приемов пищи. Сестра следит за выполнением рекомендаций лечащего врача по диетстолу. И в случае выявления погрешностей в питании или его несоблюдения проводит разъяснительную работу с пациентом либо его родственниками о соблюдении режима.
Сестринские вмешательства при гломерулонефрите
Все указанные в листе назначений пункты выполняет именно медсестра. Основными вмешательствами являются внутримышечные и внутривенные инъекции препаратов. Также, по необходимости, при диагностике, особенно посредством рентгенографии, и других методов, медсестра осуществляет подготовку пациента следующим образом:
- Объяснит принцип подготовки к исследованию пациенту;
- Осуществить контроль за соблюдением четвертого диетстола накануне исследования;
- Контролировать прием слабительного средства перед процедурой или произвести клизмирование кишечника;
Так как при гломерулонефрите состояние пациента постоянно контролируется посредством анализов мочи, медицинская сестра разъясняет:
- каким образом осуществлять сбор жидкости;
- в какую емкость и в какое время суток;
- как маркировать емкость с собранной мочой;
- обучить, как пациент самостоятельно может осуществлять сбор данных по суточному диурезу.
Одной из главных задач медицинского персонала является неотложная помощь при гломерулонефрите. Данное заболевание сопровождается выраженными отеками, гипертонией и прочими осложнениями, которые могут спровоцировать появление неотложного состояния. Но с учетом того, что именно медсестра находится постоянно с больными, от ее первоначальных действий будет зависеть дальнейший прогноз состояния пациента. И так, при заболевании гломерулонефрит стандарт оказания медицинской помощи при спонтанном возникновении тяжелых осложнений:

- В случае развития эклампсии стараются предотвратить прикусывание языка (вложить платок или прорезиненный предмет между зубов). Также вводят внутривенно или внутримышечно магния сульфат 25 процентный раствор и 20-30 миллилитров 40 процентной глюкозы;
- Судорожный синдром снимают сибазоном;
- При возникновении чрезмерно высоких цифр артериального давления его снижают нитропруссидом натрия 10 мкг на килограмм массы тела в минуту или лабеталол. Возможно применение фуросемида, хороший эффект оказывает нифедипин под язык или внутривенным введением;
- Но всегда в первую очередь медсестра сообщает врачу о возникновении острых состояний.
В случаях, когда пациент находится на домашнем пребывании при патологии гломерулонефрит, клиника, сестринский уход может предоставить по согласованию как государственная помощь, или в частном порядке при сотрудничестве с коммерческими структурами.
Конечно, заболевание гломерулонефрит, уход за больными требует постоянный, и не только во время лечения, но и при проведении профилактики, о мероприятиях которой будет следующая статья.
Профилактика
Любое патологическое состояние в медицине можно и стоить профилактировать, также это касается и гломерулонефрита. Основы профилактических методов при остром и хроническом гломерулонефрите одинаковы.
Гломерулонефрит профилактика первичная и вторичная
Меры профилактики можно разделить на первичные и вторичные.
Первичная профилактика гломерулонефрита представляет собой совокупность мероприятий направленных на предотвращение появление данного заболевания у людей, предрасположенным к нему по наличию тех, или иных факторов. То есть, при наличие вредных условий труда необходимо их сменить, избегать переохлаждений и длительного влияния влажного холодного климата. Также не производить инъекции препаратов впервые, без проведения соответствующей пробы на них у людей с высокой аллергизацией организма. Это же касается и вакцинаций, и введения различных сывороток. При появлении очага стрептококковой инфекции незамедлительно приступать к лечению и динамическому наблюдению за состоянием всех органов и систем, в том числе и почек. Регулярно осуществлять профилактические осмотры и проводить ультразвуковое исследование мочевыделительной системы.
Вторичная профилактика гломерулонефрита включает в себя предотвращение рецидива заболевания при его возникновении даже однократно (это касается перенесенного острого гломерулонефрита), или его прогрессирования (в случае наличия хронического течения). Для этого пациент должен придерживаться специального диетпитания, снизить физические нагрузки, исключить активное занятие спортом. Необходимо сменить условия труда на более благоприятные, также нужно регулярно проходить назначенное лечение и наблюдение у врача нефролога, при наличие показаний – госпитализироваться в стационар.
В профилактике возникновения гломерулонефрита важна роль санаторно-курортного лечения, своевременная реабилитация после гломерулонефрита. Данная программа рассчитана на период после перенесенного острого гломерулонефрита, а также как реабилитация при гломерулонефрите хроническом, при затухании симптомов и достижении клинико-лабораторной ремиссии. Она представляет собой комплекс лечебной гимнастики и упражнений с целью стабилизации состояния, уменьшения застойных явлений, улучшения почечного кровотока, деятельности сердечно-сосудистой системы, нормализации эмоционального статуса пациента. А также соблюдение диетстола и прием некоторых фитопрепаратов или средств народной медицины под контролем специалиста и лишь с его назначения и рекомендаций. Каждый комплекс упражнений назначается индивидуально по определенной программе.
Но любая реабилитация и профилактика должна проводиться грамотно и под контролем и с согласия специалиста, так как несоблюдение некоторых правил проведения может привести к ухудшению состояния пациента и развитию осложнений. О том, какие могут возникнуть осложнения, опишем в следующей статье.
Осложнения гломерулонефрита
Как острый, так и хронический гломерулонефрит может спровоцировать развитие тяжелых осложнений, а также привести к нежелательным последствиям.
Основные осложнения гломерулонефрита у взрослых
Как правило, осложнения могут развиться при остром гломерулонефрите и прогрессирующем течение хронического гломерулонефрита. Например, в случае развития неконтролируемой гипертонии, или анурии и прочих симптомов и синдромов, сопровождающих данное заболевание. Чем опасен гломерулонефрит:

- Может развиваться острая почечная недостаточность;
- Появление острой сердечной недостаточности;
- Отек мозга провоцирует развитие экламптического состояния;
- Из-за нарушения свертываемости крови развивается тромбообразование и риск развития тромбоэмболии легочной артерии;
- Также наблюдается геморрагический инсульт головного мозга как осложнение гломерулонефрита;
- Вследствие длительного повышенного артериального давления появляется ретинопатия переходящая в отслойку сетчатки глаза;
Последствия гломерулонефрита
К неблагоприятным последствиям данного заболевания можно отнести развитие инвалидности у пациента, в результате полной утраты функции почек и вынужденного постоянного гемодиализа. Следует учитывать постоянную необходимость в наблюдении и стационарном лечения ввиду появления отягощенного течения заболевания и ограничений в жизнедеятельности пациента. Также, при развитии некоторых осложнений, при отсутствии адекватной реакции организма на проводимые экстренные мероприятия и терапию может наступить смерть больного. Также летальный исход наблюдается не только после развития приступа эклампсии, например, или кровоизлияния в головной мозг, а в результате сбоев всех компенсаторных механизмов и наступлении стадии декомпенсации. К примеру, длительное повышенное артериальное давление пагубно влияет на организм в целом и усугубляет течение заболевания. Об этом и многом другом расскажем в следующей статье.
Давление при гломерулонефрите
Артериальная гипертензия при гломерулонефрите является неотъемлемым симптомом при остром и хроническом его течении.
Давление при гломерулонефрите острого течения
Острый гломерулонефрит, помимо всего многообразия симптомов, проявляется повышением артериального давления. Как правило, давление не достигает высоких цифр, при этом систолическое может составлять около 180, а диастолическое около 120 мм рт ст. При этом, гипертензия длится не долго и довольно хорошо поддается медикаментозной коррекции. Но, также при наличие высокого артериального давления может развиваться острая левожелудочковая недостаточность с дальнейшим отеком легкого, и в результате приводить к гипертрофическим процессам миокарда. Также не исключено влияние на головной мозг вследствие отека его ткани, что провоцирует приступ эклампсии.
Механизм повышения ад при гломерулонефрите хронического течения
При хроническом гломерулонефрите также присутствует симптом повышения артериального давления, и при наличие этого симптома как основного выделяют даже одну из клинических форм гломерулонефрита – гипертоническую. В начале развития заболевания ад при гломерулонефрите повышается незначительно, эпизоды повышения АД редкие и пациенты редко с ними обращаются за помощью. По мере прогрессирования патологии гипертензия становится устойчивой, особенно часто повышается диастолическое давление, и достигает высоких цифр. Хоть и течение заболевания медленное, но с тенденцией к прогрессированию. В результате наступает, при патологии гломерулонефрит, почечная недостаточность.
Данный симптом влечет за собой множество нарушений и осложнений. К хронической почечной недостаточности присоединяется ретинопатия, отек зрительного нерва, может возникать отслойка сетчатки. Также появляются головные боли, боли в области сердца, нарушения ритма.
Сам механизм повышения артериального давления основывается на избыточном накоплении жидкости в организме, в том числе и в кровяном русле, в результате чего растет объем циркулирующей крови, что заставляет сердечную мышцу сокращаться активнее, дабы «прогнать» образовавшийся объем по всему кровяному руслу. Вслед за этим формируется периферическое сопротивление сосудов, что еще больше усугубляет ситуацию. В результате сердце вынуждено проталкивать и так значительный объем крови, но вдобавок к этому еще и преодолевая возросшее сопротивление сосудистой стенки. Также одновременно происходит активация коагуляции и отложения фибрина в почечных канальцах, в результате чего растет сопротивление капилляров в почках, происходит сгущение крови, которую становится сложнее проталкивать по мелким сосудам, и круг замыкается.
Данные явления в случае с хроническим гломерулонефритом формируются довольно длительно, но неуклонно приводят к стойкой гипертонии. Следует отметить, что при любой патологии гломерулонефрит пульс не является показательным симптомом, только если не сформировалась сердечная недостаточность.
Прогноз артериальной гипертензии
В случае повышения давления при остром гломерулонефрите прогноз довольно благоприятный ввиду высокой частоты излечимости данного заболевания. В результате чего с патологией уходит и симптом гипертензии.
С хроническим течением патологии сложнее. Необходимо подбирать корригирующую давление симптоматическую терапию и неукоснительно ее соблюдать. В том числе появляется множество ограничений для таких пациентов. А какие именно читайте далее.
Ограничения
Гломерулонефрит серьезное заболевание, требующее комплексного подхода к лечению. С учетом патогенеза гломерулонефрит требует от пациентов соблюдения всех правил по образу жизни, питанию, режиму дня, в которых существует множество ограничений. Разберем основные из них в режиме ответ на вопрос.
Можно ли при гломерулонефрите заниматься спортом?
Заболевание в стадию затухания симптомов предусматривает реабилитацию в виде лечебной физкультуры с целью повышения тонуса всего организма, улучшения почечного кровотока и оттока мочи. Но, в случае, если пациент занимался до болезни спортом профессионально, то усиленные физические нагрузки противопоказаны при хроническом, и ограничены до момента выздоровления при остром гломерулонефрите. Нельзя участвовать в спортивных соревнованиях и чемпионатах спустя год после перенесенного острого заболевания, и на протяжении всей жизни при хроническом течении.
Конечно каждый случай уникален и подходить к нему нужно индивидуально, а перед физической нагрузкой проконсультироваться со специалистом.
Можно ли есть семечки при гломерулонефрите?
Согласно диетстолам, разработанным по данному заболеванию, а именно №7, №7а, №7б, семечки подсолнечника употреблять в пищу противопоказано. Так как продукт является жирным и к тому же жареным, что не соответствует основной концепции всего диетического питания при гломерулонефрите.
Можно ли гломерулонефрит излечить самостоятельно
Гломерулонефрит является заболеванием при котором показана непременная госпитализация в стационар, так как в результате него могут возникать различные угрожающие жизни пациента состояния. В случае попыток самолечения состояние больного может резко усугубиться, что приведет к непоправимым последствиям, многочисленным тяжелым осложнениям или даже к летальному исходу. А в случае с острым процессом – переход его в хронический. Поэтому лучше всего доверить лечение гломерулонефрита специалистам.
Когда развился гломерулонефрит, можно ли употреблять алкоголь?
Алкоголь при любом заболевании почек страшный враг, так как несет большую нагрузку на выделительную функцию организма. В случае с гломерулонефритом, в наличие серьезные повреждения клубочкового фильтра, в результате которых затруднен процесс фильтрации продуктов жизнедеятельности организма. Поэтому если почки нагрузить еще и продуктами распада алкоголя можно спровоцировать множество тяжелых состояний, в том числе и развитие острой почечной или сердечной недостаточности.
Одним из распространенных вопросов является вопрос о возможности вынашивания беременности при гломерулонефрите, о чем и расскажем в следующей статье.
Гломерулонефрит при беременности
У беременных острый гломерулонефрит встречается довольно редко, возможно это связано с повышенной продукцией глюкокортикоидов. Также редкие случаи обострения хронического гломерулонефрита, но патология при беременности имеет место быть, и в значительной степени отягощает течение беременности.
Как протекает гломерулонефрит при беременности
Ряд ученых провели исследования пациенток, которые во время беременности перенесли гестоз на поздних сроках. В результате пункционно й биопсии почек морфологически были выявлены признаки гломерулонефрита у всех обследуемых женщин. Следовательно, можно предположить, что гломерулонефрит может скрываться под маской гестоза, а возможно, и даже провоцировать его начало при беременности.
Как правило, гломерулонефрит у беременных протекает с признаками гипертонического, нефротического и смешанного синдромов.
Гипертоническая форма гломерулонефрита при возникновении беременности является риском многих осложнений как беременности, так и здоровья женщины. На фоне постоянной гипертонии может произойти прерывание беременности на малых сроках, на более поздних сроках гестации такие прерывания вызывают массивные маточные кровотечения. Также растет риск задержки внутриутробного развития плода, ввиду постоянно нарушенного кровотока из-за спазма периферических сосудов. Следует отметить высокий риск возникновения преэклампсии и эклампсии во время беременности, в сравнении с обычным состоянием женщин с данным заболеванием. Развитие эклампсии является риском для плода, а также ставит под угрозу здоровье и даже жизнь матери.
На фоне заболевания гломерулонефрит во время беременности с нефротическим синдромом также существует неблагоприятный прогноз. Данная клиническая форма сопровождается массивной протеинурией, гиперхолестеринемией, наличием отеков, которые могут развиваться вплоть до анасарки. При таком критическом состоянии организма могут развиваться преждевременная отслойка плаценты с развитием кровотечений, возможны случаи антенатальной гибели плода.
Также у женщин с мембранозной нефропатией во время беременности могут наступать тяжелые осложнения. Данная патология сопровождается и осложняется тромбозом мелких почечных сосудов, а впоследствие и почечных вен, что может спровоцировать острую почечную недостаточность, а также привести к отрыву тромба и к тромбоэмболии легочной артерии.
Гломерулонефрит: можно рожать или нет
Вопрос о вынашивании беременности при наличие гломерулонефрита у женщины решается в каждом отдельном случае сугубо индивидуально на основании всех диагностических данных и только в условиях стационара. Но, в общей сложности можно с уверенностью сказать, что наличие гломерулонефрита – это высокий риск возникновения акушерских осложнений, о которых женщина перед вынашиванием должна быть осведомлена в полном объеме.
Также, женщин, страдающих гломерулонефритом, волнует вопрос о методе родоразрешения: можно ли рожать с гломерулонефритом самостоятельно или нет. Как и в случае с вынашиванием, такое решение это совокупность как нефрологических, так и акушерских и общесоматических факторов. Женщину заблаговременно необходимо госпитализировать в акушерский стационар третьего уровня аккредитации, где и решается консилиумом вопрос о ведении родов. Если говорить обобщенно, то всегда рекомендовано роды вести консервативно, то есть естественно, и лишь по строгим показаниям приступать к оперативному родоразрешению.
Также можно узнать много интересной информации на форумах. Про беременность при гломерулонефрите, форум женщин расскажет из первых уст. Но не стоит полностью доверять всему сказанному, так как каждый случай уникален и нуждается в индивидуальном клиническом разборе.
Прогноз
Прогноз при заболевании гломерулонефрит во многом зависит от течения заболевания (острый или хронический), от клинической формы, прогрессирования и прочее.
Прогнозы острого гломерулонефрита
Прогноз при развитие острого гломерулонефрита также во многом зависит от его клинического течения, однако, в плане здоровья и жизни более благоприятный в сравнении с хроническим его течением. Но нередко, если острый гломерулонефрит был запущен, или плохо поддается медикаментозному лечению, и продолжается свыше года, тогда он может переходить в хронический, и в результате прогноз на выздоровление меняется. Сам по себе острый процесс довольно продуктивно излечивается, в результате чего наступает выздоровление. Но даже после этого пациенту необходимо продолжить наблюдение и соблюдение режима еще в течение одного года, чтобы исключить переход в хроническое течение.
Прогноз при хроническом течении патологии
В случае развития хронического гломерулонефрита, в зависимости от клинической и морфологической формы, прогнозы меняются. Так, гематурический гломерулонефрит прогноз жизни имеет относительно благоприятный, но в любом случае в течение десяти – пятнадцати лет развивается хроническая почечная недостаточность в случае соблюдения всех рекомендаций и регулярного лечения.
При заболевании аутоиммунный гломерулонефрит прогноз зависит от степени поражения почечной ткани и степени прогрессирования процесса. Хроническое течение патологии чаще всего вызвано аутоиммунным процессом в организме. Для продления функционирования почек и улучшения качества жизни пациенту необходимо проходить постоянное лечение. Выздоровления в такой ситуации не наступает.
Приоритетная проблема при гломерулонефрите
Чтобы понять возможные шансы на выздоровление или длительное благоприятное течение болезни следует учесть патогенез гломерулонефритов. Ведь в результате патологического процесса происходит иммунное разрушение и воспаление клубочковых канальцев. Также необходимо принимать во внимание все факторы риска и возникшие осложнения в течение болезни. При наличие гипертонической формы всегда есть риски появления патологических процессов в сердечно-сосудистой системе, или патологии сетчатки глаза.
Все формы хронического течения заболевания способны приводить к инвалидности, и это главная проблема гломерулонефрита. Также следует помнить о том, что всегда может развиться почечная недостаточность и полное сморщивание почки, что влечет за собой полную утрату ее функции. А, как известно, без данного органа жизнь невозможна, и таким пациентам приходиться регулярно проходить гемодиализ, а также не исключена пересадка органа – это потенциальные проблемы при гломерулонефрите.
Возникший гломерулонефрит, проблемы пациента приносит главным образом в виде дискомфорта, который заключается в необходимости динамического клинического наблюдения, лечения и постоянной диагностики. Также изменяется привычный ритм жизни, возникает множество ограничений по физической нагрузке, питанию и прочее.
Необходимо помнить, что лишь острый гломерулонефрит имеет шансы на полное выздоровление, а хронический, в зависимости от формы течения, всегда приводит к развитию хронической почечной недостаточности, и даже к смерти больного. И что самое неприятное в данном заболевании – это то, что патология чаще всего поражает молодой возраст, в особенности могут быть подвержены маленькие дети, в большей степени мужского пола. Возникновение гломерулонефрита у ребенка ухудшает дальнейший прогноз для его здоровья и жизни. Более подробно о течении гломерулонефрита в детском возрасте рассмотрим в следующей статье.
Гломерулонефрит у детей
Гломерулонефрит являет собой полиэтиологическое заболевание, с элементами иммунного воспаления почечной ткани, преимущественно клубочков. Чаще всего данная патология носит двусторонний характер поражения, и возникает в результате инфекционного фактора.
Гломерулонефрит у детей, этиология
Не стоит списывать со счетов и предрасполагающие факторы, такие как длительные переохлаждения, влияние холодного влажного климата.
Все вышеперечисленные варианты являются пусковым механизмом для осуществления процессов выработки антител и оседание иммунных комплексов на эндотелии сосудов и мембранах почечных клубочков. В результате чего возникает процесс местного воспаления в гломерулярном аппарате.
Синдромы гломерулонефрита у детей, патогенез, классификация
В зависимости от различных проявлений как клинических, так и морфологических, а также по течению выделяют следующие виды гломерулонефрита у детей:

- По патогенезу:
- Первичный вариант с наличием иммуннокомплекса, который характеризуется острым началом и выздоровлением на фоне лечения в течение одного года.
- И вторичный гломерулонефрит у детей, патогенез которого представляет аутоиммунный вариант с развитием воспалительных иммунных процессов собственного организма против эндотелия собственных почечных сосудов и мембран клубочков.
- Также классифицируют по течению на острый и хронический процесс;
- По стадиям разделяют на стадию обострения, ремиссии, которая в свою очередь делится на полную и неполную;
Из форм клинического течения, по другому называемые синдромами, представлены:
- Нефротическая
- Гематурическая
- Смешанная
По функциональному состоянию почек:
- С сохраненной функцией
- С нарушенной функцией почек
И по морфологическим признакам разделяют на:
- Пролиферативный гломерулонефрит у детей
- Непролиферативный.
- Разберем подробнее, синдромы или формы клинического течения у детей.
Гломерулонефрит у детей, клинические формы
Нефротическая форма или синдром поражает детей возрастом от одного до семи лет. Патология гломерулонефрит в общей массе больше охватывает мужской пол, нежели женский. Клинически данный синдром проявляет себя в виде значительных отеков, которые могут усугубляться и присутствовать в грудной полости, полости перикарда и брюшной. Присутствуют также симптомы общей интоксикации, тошнота, слабость, вялость, бледность кожных покровов. При объективном осмотре врач отмечает увеличение размеров печени, в лабораторном исследовании выявляется значительная протеинурия, возможно появление гематурии. В клиническом анализе крови высокие показатели СОЭ, лейкоцитоз, в биохимическом исследовании сыворотки крови – гиперлипидемия, гипопротеинемия.
Клиника гломерулонефрита у детей с гематурическим синдромом проявляет себя в виде умеренных отеков, чаще располагающихся на лице, снижением массы тела, а главное – повышением артериального давления. Гипертензия может появляться от нескольких часов и продолжаться до нескольких дней. У ребенка может появиться головная боль, тошнота, повышение температуры тела. Объективный осмотр врача отмечает наличие тахикардии, приглушение тонов сердца. Также при гипертонической форме присутствует мочевой синдром с наличием крови в моче и белка. При лабораторном обследовании пациента выявляют лейкоцитоз, повышение СОЭ, гиперкоагуляцию. Данная форма характерна для возрастной группы после пяти лет.
При наличие у ребенка смешанной формы клинического течения симптомы заболевания будут следующие: повышение артериального давления с тенденцией к прогрессированию, распространение отеков на нижних конечностях, лице и более. Врач отмечает увеличение размеров печени ребенка, а также присущи симптомы интоксикации организма (повышенная температура тела, тошнота, рвота, слабость, гиподинамия). Также, постстрептококковый гломерулонефрит у детей проявляется и мочевым синдромом, что указывает на тяжелые поражения клубочкового аппарата.
Лечение и диспансерное наблюдение детей с гломерулонефритом
Подход к лечению, особенно в детском возрасте, комплексный и направлен на воздействие этиологических и патогенетических факторов, а также симптоматическое лечение.
Стационарное лечение со строгим постельным режимом.
Диетпитание стол №7а (б).
Антибиотикотерапия с применением пенициллинов или макролидов при переносимости.
Применение антикоагулянтов – курантил, гепарин, а также нестероидных противовоспалительных препаратов.
Симптоматическая терапия заключается в снижении и стабилизации артериального давлении, уменьшения отечности и увеличения количества мочи за сутки.
После достижения клинико-лабораторной ремиссии или полного выздоровления ребенок еще длительно время находится под наблюдением нефрологов и придерживается необходимых рекомендаций.
В случае возникновения заболеваний, таких как, пиелонефрит, гломерулонефрит у детей, прогноз на будущее чаще благоприятный. Но в случае возникновения эпизода рецидива заболевания гломерулонефрит в течение пяти лет после его излечения, патология считается хронической. Длительно текущий хронический гломерулонефрит, или быстропрогрессирующий всегда рано или поздно приводит к развитию хронической почечной недостаточности.
Нередко родители, имеющие диагноз гломерулонефрит у детей, форум используют как подсказку о том, как поступить в данной ситуации. Стоит отметить лишь, что при данной патологии необходимо обращаться за специализированной помощью в стационар, так как детский гломерулонефрит педиатрия рассматривает как довольно тяжелую патологию, с которой самостоятельно в домашних условиях не справиться.
Попробуем разобраться, что представляет собой это заболевание. Хронический гломерулонефрит – это длительно текущее диффузное воспалительное заболевание гломерулярного аппарата почек, ведущее к склерозированию паренхимы органа и почечной недостаточности, протекающее в гематурической, отечно-протеинурической (нефротической) или смешанной форме.
Симптомы развития хронического гломерулонефрита
Во время диагностики хроническую форму болезни нужно отличать от:
острого гломерулонефрита,
гипертонической болезни,
застойной почки,
очагового нефрита,
почечнокаменной болезни,
туберкулеза почек,
амилоидно-липоидного нефроза
и первично-сморщенной почки.
При проявлениях хронического гломерулонефрита, в отличие от гипертонии, в истории болезни часто имеются данные о перенесенной ранее острой форме заболевания. Кроме того, отеки и мочевой синдром появляются с самого начала развития недуга, а при гипертонической болезни сначала повышается артериальное давление, а отеки и мочевые симптомы присоединяются к этому позже.
При распознавании обострения латентной формы хронического гломерулонефрита по отношению к острому недугу нужно подробно расспросить больного и сделать сравнительный анализ мочи. Выявленные изменения будут играть серьезную роль в диагностике болезни. Также важно морфологическое изучение полученной при биопсии ткани почки.
Латентную и гипертоническую формы следует отличать от аналогичных форм хронического пиелонефрита. При гломерулонефрите раньше и в большей степени изменяются показатели, характеризующие функцию клубочков, а при пиелонефрите – функцию канальцев.
Уточнить функциональное состояние почек можно с помощью радиоизотопных методов исследования, таких как ренография и сцинтиграфия, а также ультразвукового и рентгенологического исследований.
Особенности лечения хронического гломерулонефрита
Принципы терапии:
строгий постельный режим в течение 1-2 недель до нормализации АД и ликвидации отеков у больных ОГН;
диета, богатая калием (рис, картофель) с ограничением белка и поваренной соли, при отеках - жидкости. В начале болезни прием жидкости следует ограничить. После схождения отеков количество употребляемой жидкости должно быть на 300-500 мл больше объема выделяемой мочи.
При стрептококковой инфекции в течение 1-2 нед в лечении хронического гломерулонефрита показаны антибиотики (Пенициллин, Ампициллин). Назначают препараты, улучшающие кровообращение в почках и реологические свойства крови (Гепарин, Трентал), иммуносупрессанты (Преднизолон).
Симптоматическая терапия направлена на устранение основных симптомов заболевания - отеков и артериальной гипертензии. С этой целью назначаются мочегонные и гипотензивные средства.
В период ремиссии больные получают Курантил. Проводится симптоматическая терапия, которая включает мочегонные и гипотензивные средства. При симптомах болезни с изолированным мочевым синдромом активную терапию не проводят.
Санаторно-курортная терапия хронического гломерулонефрита
Больных без выраженных явлений недостаточности азотовыделительной функции почек (клубочковая фильтрация выше 60 мл/мин), без макрогематурии, значительной гипертензии (АД до 180/110 мм рт.ст.) и резко выраженных изменений сетчатки глаза (ангиоспастический ретинит) направляют преимущественно на курорты с теплым и сухим континентальным и морским климатом, со стабильной дневной температурой воздуха, с низкой влажностью, слабым ветром и большим количеством солнечных дней, а также на климато-бальнеолечебные курорты: приморские (Крым - май-октябрь), пустынные (Байрам-Али, Туркмения - апрель-октябрь), а также в Янгантау (Башкортостан - май-сентябрь), Ситоран-Махи-Хаса (Узбекистан - май-октябрь).
При отборе больных на санаторно-курортное лечение гломерулонефрита следует учитывать форму гломерулонефрита, степень заболевания, состояние сердечно-сосудистой системы, изменения глазного дна, сезон года.
Улучшение после санаторно-курортного лечения диагностируют при исчезновении отеков, снижении протеинурии (в 3 раза и более), снижении артериальной гипертонии (на 25-30 мм рт.ст. систолического АД, на 15-20 мм рт.ст. диастолического АД), а ухудшение - при нарастании отеков, артериальной гипертонии, протеинурии (в 3 раза и более), гематурии (более 15-20 эритроцитов в поле зрения), уменьшении клубочковой фильтрации, нарастании уровня шлаков в крови.
Противопоказаниями к санаторно-курортному лечению хронического гломерулонефрита является:
наличие у пациентов протеинурии выше 2 г/сут, эритроцитурии выше 5 000 000 эритроцитов в сутки,
гипопротеинемии ниже 60 г/л, выраженной диспротеинемии (соотношение альбумины/глобулины ниже 1),
сочетание гипопротеинемии с протеинурией выше 3 г/сут,
декомпенсированной и интермиттирующей стадий хронической почечной недостаточности.
Больным с нефротической и смешанной формами гломерулонефрита противопоказано санаторно-курортное лечение на Южном берегу Крыма.
Для больных с нефротической формой хронического гломерулонефрита наиболее благоприятны летние месяцы (июль - август), при гипертонической и смешанной формах - весенние (апрель - май) и осенние (сентябрь - октябрь) месяцы.
Как лечить методами физиотерапии хронический гломерулонефрит?
Физические методы лечения применяют для уменьшения воспалительных процессов в клубочковом аппарате и сосудах почек (противовоспалительные и репаративно-регенеративные методы), коррекции иммунной дисфункции (иммунокорригирующие методы), снижения ишемии клубочков и тканей почек (сосудорасширяющие и антигипоксические методы), уменьшения коагуляционного потенциала (гипокоагулирующие методы); уменьшение отеков (дегидратирующие и мочегонные методы лечения гломерулонефрита).
Для решения этих задач существуют:
- противовоспалительные методы: УВЧ-терапия, ДМВ-терапия, лекарственный электрофорез уроантисептиков.
- Иммуностимулирующие методы лечения: СУФ-облучение (субэритемные дозы), гелиотерапия.
- Иммуносупрессивные методы лечения хронического гломерулонефрита: трансцеребральная УВЧ-терапия, высокочастотная терапия на надпочечники, ДМВ-терапия на надпочечники, лекарственный электрофорез кальция, димедрола.
- Репаративно-регенеративные методы лечения хронического гломерулонефрита: инфракрасная лазеротерапия, ультразвуковая терапия, лекарственный электрофорез витамина С, пелоидотерапия.
- Сосудорасширяющие методы: парафинотерапия, озокеритотерапия, инфракрасное облучение.
- Мочегонные методы: лекарственный электрофорез спазмолитических средств, амплипульстерапия, высокочастотная магнитотерапия, питьевое лечение минеральными водами.
- Дегидратирующие методы: инфракрасная сауна, сауна.
- Гипокоагулирующие методы: лекарственный электрофорез антикоагулянтов и дезагрегантов, низкочастотная магнитотерапия.
- Антигипоксический метод лечения гломерулонефрита: оксигенобаротерапия.
Противовоспалительные методы терапии хронического гломерулонефрита
УВЧ-терапия. При воздействии электрического поля УВЧ низкой интенсивности энергия избирательно поглощается фосфолипидами мембран нефронов, клетками эндотелия сосудов микроциркуляторного русла клубочков. В результате снижается повышенная проницаемость эндотелия и активность медиаторов воспаления и синтезирующих их энзимов, что уменьшает экссудацию интерстициальной ткани. Усиливается фагоцитарная активность лейкоцитов и макрофагов, активизируется ряд лизосомальных ферментов, что ускоряет прохождение фазы воспаления. При повышении интенсивности УВЧ-колебаний (высокоинтенсивные, тепловые дозировки) часть поглощаемой нефронами энергии трансформируется в тепло, которое вызывает расширение кровеносных и лимфатических сосудов. Это препятствует развитию артериальной гиперемии и стимулирует процессы репаративной регенерации.
В остром периоде с целью уменьшения воспалительных изменений в клубочках и сосудах почек воздействие применяется в нетепловых дозировках, а при уменьшении показателей активности воспалительного процесса - в субтепловых и тепловых дозировках. Процедуры проводят при частоте энергетического поля 40,68 или 27,12 мГц, в течение 10-12 мин, ежедневно; курс 8 - 1 0 процедур.
Следует помнить, что частые и длительные курсы УВЧ-терапии могут провоцировать развитие склеротических процессов. Это нежелательно для лиц с интимофиброзом и артериолосклерозом, а также склеротическими изменениями в строме почек.
ДМВ-терапия почек. Под воздействием дециметровых радиоволн происходит расширение капилляров с усилением регионарного кровотока, торможение повреждения базальных мембран капилляров клубочков и активация пролиферативных реакций эндотелиоцитов и мезангиоцитов (рис. 4.1). Воздействуют электромагнитными волнами с частотой 460 мГц, низкой интенсивности с переходом на тепловые дозировки, по 15 мин, ежедневно; курс 10-12 процедур.
Лекарственный электрофорез уроантисептиков. Уроантисептики (фурадонин, фурагин, 5-НОК, нитроксо-лин) оказывают бактериостатическое (бактерицидное) действие на микрофлору почечных канальцев. Применяют 1 % раствор фурадонина. Постоянный ток, воздействующий на область почек, увеличивает концентрацию уроантисептика в электрическом поле - эффект внутритканевого электрофореза. Используют плотность тока 0,1 мА/см2, по 20 мин, ежедневно; курс лечения хронического гломерулонефрита 10 процедур.
Иммуномодулирующие методы лечения гломерулонефрита хронической формы
СУФ-облучение в субэритемных дозах применяют для повышения общей резистентности организма путем активации продуктами фотолиза белка - факторов неспецифической защиты (система комплемента, пропердин и др.). Применяют в период разрешения активности воспалительного процесса на фоне нормализации кли-нико-лабораторных показателей воспалительного процесса и в фазе ремиссии. Общие облучения проводят по основной схеме, ежедневно, в течение 10-15 дней.
Гелиотерапия в физиотерапевтическом лечении хронического гломерулонефрита - стимуляция иммунитета и факторов неспецифической защиты - связана с влиянием продуктов фотодеструкции белка. Активируется как клеточный, так и гуморальный иммунитет. Процедуры проводят в фазе ремиссии заболевания по слабому либо умеренному режимам (см. приложение 3), ежедневно; курс 20-25 процедур.
Иммуносупрессивные методы физиотерапии хронического гломерулонефрита
Трансцеребральная УВЧ-терапия. Активация процессов неспецифической резистентности организма связана с воздействием на продукцию рилизинг-факторов и тропных гормонов. Доза нетепловая, 15-20 Вт. Обязательна аппаратура с частотой 27 МГц, в течение 5 - 8 мин, ежедневно; курс лечения хронического гломерулонефрита 5-6 процедур.
ДМВ-терапия. Дециметровое излучение поглощает сильно гидратированная и богато васкуляризованная паренхиматозная ткань надпочечников. Вследствие поглощения электромагнитной энергии и выделения тепла в железистых клетках коркового вещества надпочечников активируется синтез собственных стероидных гормонов. Воздействие на область надпочечников проводят для активации гормоносинтетических процессов, повышения в крови содержания глюкокортикоидов, которые уменьшают активность иммунопатологических процессов в почках. Применяют не- и субтепловое СВЧ-излучение частотой 460 мГц, по 15 мин, ежедневно; курс 10-12 процедур. Показан в подострой фазе клинического течения.
Воздействие на область надпочечников в нетепловых и субтепловых дозах активирует синтез глюкокортикоидов и снижает активность гормоносвязывающих белков, что повышает концентрацию глюкокортикоидов в крови и соответственно влияет на аутоиммунные процессы в клубочках. Эту методику применяют при остром или подостром течении ХГН. Используют МП с частотой 13,56, 27,13 и 40,68 мГц в тепловой дозировке, по 10-15 мин, ежедневно; курс 8- 10 процедур.
Лекарственный электрофорез. Применяют 0,25-1 % раствор димедрола, 2-5 % раствор кальция хлорида. Препараты вводят по эндоназальной методике. Ионы кальция связываются с периферическими белками плазматической мембраны иммунокомпе-тентных клеток, стабилизируют мембранные рецепторы и блокируют выработку аутоантител лимфоцитами. Назначают в пролиферативной фазе воспаления и для стимуляции ре-паративной регенерации. Препараты вводят с анода. Лечение проводят при силе тока от 0,3 до 3 мА, по 10 мин, ежедневно; курс лечения хронического гломерулонефрита 10-12 процедур.
Репаративно-регенеративные методы терапии хронического гломерулонефрита
Инфракрасная лазеротерапия вызывает усиление метаболических процессов в почечной ткани (нарастание энзиматической активности, активацию клеточного дыхания) и оказывает гипо-коагулирующее действие (уменьшает aгрегационную способность тромбоцитов), что приводит к уменьшению отека интерстициальной ткани и стимуляции репаративно-регенеративных процессов. Используют лазерное излучение (? = 0,89-1,2 мкм) мощностью до 40 мВт, частота импульсов 500-1000 Гц, по 5 мин на проекцию каждой почки, ежедневно; курс лечения хронического гломерулонефрита 10-12 процедур.
Ультразвуковая терапия. Ультразвук предотвращает фибропластиче-ское превращение эндотелия нефронов, уменьшает экссудативные экстра- и интракапиллярные процессы, отек стромы почек, способствует рассасыванию гистиолимфоцитарных инфильтратов, усиливает кровоток в редуцированном сосудистом русле. Паравертебральное воздействие дает опосредованный эффект на почки, активирует ретикулярную формацию, гипоталамо-гипофизарную область, структуры лимбической системы - области, связанные с высшими отделами вегетативной нервной системы. В результате усиливаются адаптационно-трофические процессы в тканях почек. Ультразвук по механизму аксон-рефлекса усиливает объемный кровоток в микроциркуляторном русле на 50-100 %. При сохранении воспалительных изменений по лабораторным данным УЗ-терапию проводят в импульсном режиме, после их стихания - в непрерывном, 0,2-0,4 ВТ/см2, по 5 мин с каждой стороны, ежедневно; курс лечения хронического гломерулонефрита 10 процедур.
Лекарственный электрофорез. Используют витамин С (0,5 % раствор аскорбиновой кислоты). Аскорбиновая кислота активирует клеточное дыхание, усвоение тканями кислорода, синтез коллагена и проколлагена, нормализует проницаемость капилляров. Воздействуют на область почек при стихании воспалительного процесса, по 15-20 мин, ежедневно; курс 10-12 процедур.
Пелоидотерапия активирует гормональное звено симпатико-адреналовой системы, усиливает ее адаптационно-трофическую функцию. При воздействии на область почек и надпочечников увеличивает синтез глюкокортикоидов. Это присуще сульфидным грязям, особенно щелочным, которые усиливают активность гормонов, тропных к гипофизу и гипоталамусу, стимулируют процессы окислительного фосфорилирования, выделение вазоактивных пептидов, усиливающих кровоток в почках. Пелоиды влияют на развивающуюся при гломерулите ферментопатию, повышают активность гидролитических ферментов при ХГН. Химические компоненты грязей тормозят трансформацию мезангия клубочков, играющую основную роль в развитии склероза и гиалиноза. Пелоидотерапию проводят в период ремиссии заболевания, в основном на этапе санаторно-курортного лечения. Преимущественно используют иловые грязи, особенно сульфидные. Продолжительность процедур 30 мин, ежедневно; курс лечения хронического гломерулонефрита 10-12 процедур.
Сосудорасширяющие методы лечения гломерулонефрита
Парафино- и озокеритотерапия. Возникающие метамерно-сегментарные реакции в области аппликации парафина усиливают трофику в тканях почек и расширяют сосуды микро-циркуляторного русла в них. После лечения снижается проницаемость гломерулярного фильтра, инфильтрация почечными канальцами, что препятствует прогрессированию белковой дистрофии в эпителии канальцев. Метод применяют при снижении активности ХГН, на исходе госпитального лечения, чаще на амбулаторно-поликлиническом этапе. Температура нагретого парафина 56 °С. Проводят по методике аппликаций на область почек, по 25-30 мин, ежедневно; курс лечения хронического гломерулонефрита 10-12 процедур.
Инфракрасное облучение. Вазодилатация сосудов почек связана с термическим эффектом. Температура тканей повышается на 0,1-0,5 °С. Это обусловлено как прямым действием поглощенного излучения на ткани почек, так и рефлекторным усилением кровотока. Облучают поясничную область по 20-40 мин, ежедневно; курс 8-10 процедур.
Мочегонные методы терапии хронического гломерулонефрита
Лекарственный электрофорез. Применяют спазмолитики: 2 % раствор эуфиллина, 2 % раствор баралгина, 0,1-0,5 % раствор папаверина, 0,1 % раствор платифиллина. Эти средства повышают диурез за счет сосудорасширяющего, спазмолитического действия, увеличивая проницаемость мембранных структур в нефроне. Воздействуют на область почек по 15-20 мин, ежедневно; курс лечения хронического гломерулонефрита 10-12 процедур.
Амплипульстерапия (СМТ-терапия). Синусоидальные модулированные токи вызывают выраженную вазодилатацию, влияют на фильтрационные процессы в мочевыделительной системе, чем способствуют увеличению диуреза. Воздействуют на поясничную область, I и IV РР, по 5 мин, ЧМ 100 Гц, ГМ 75-50 %, режим переменный, ежедневно; курс 10-12 процедур.
Высокочастотная магнитотерапия. В паренхеме почек МПВЧ индуцирует вихревые токи, которые вызывают локальный нагрев тканей на 1 - 2 °С, что вызывает выраженное расширение микроциркуляторного русла, приводит к нарастанию клубочковой фильтрации. Формируется образование анастомозов в микроциркулятор-ном русле, увеличивается скорость лимфоперфузии, уменьшается отечность тканей стромы почки, стимулируется репаративная регенерация. В результате замедляются мембранозные и пролиферативные процессы в клубочках. Применяют МП частотой 13,56, 27,12 и 40,68 мГц, слаботепловая и тепловая дозы. Процедуру проводят с помощью индуктора-диска или кабеля (в форме спирали), продолжительность 10-15 мин, ежедневно; курс лечения хронического гломерулонефрита 10-12 процедур. Назначают в подостром периоде ХГН.
Лечение минеральными водами. Используют воды с органическими веществами. Слабо- и маломинерализованные питьевые воды, содержащие ионы магния (50-100 мг/л), способствуют быстрому всасыванию воды в ЖКТ и столь же быстрому восстановлению осмолярности крови за счет активного образования гипоосмолярной вторичной мочи. Ионы магния блокируют содержащие кобальт белки, ответственные за работу механизмов "быстрой" регуляции осмотического гомеостаза клеток. Вода не задерживается внутриклеточной жидкостью и вместе с низкомолекулярными шлаками выводится почками. Мочегонный эффект зависит от веществ, содержащихся в воде, - нафтенов, гуминов, битумов, фенолов. Они обеспечивают как образование мочи (первичной и вторичной), так и способствуют растворению и выведению слизи из мочевыводящих путей. Используют минеральные воды: нафтуся, славяновская, смирновская. Воды должны быть теплыми, принимают по 150- 250 мл, 3 раза в день, за 15-20 мин до еды, в течение 3 - 4 нед.
Дегидратирующие методы лечения гломерулонефрита хронической формы
Инфракрасная сауна. Поглощение инфракрасного излучения с образованием тепла в тканях вызывает значительную дилатацию сосудов кожи и почек. Усиливается выделительная функция потовых желез, что обеспечивает уменьшение нагрузки для фильтрационной функции почек по выведению мочевины, креатинина, натрия хлорида, уменьшение отеков. Активируется микроциркуляторное русло почек, происходит дегидратация тканей почек. Для улучшения кровоснабжения почек используют варианты с пребыванием в термокамерах, оснащенных инфракрасными облучателями. Температура в термокамере должна быть 55-65 °С, время пребывания до 20 мин, применяют процедуры через 2 дня на третий; курс 6 - 8 процедур.
Сауна (суховоздушная баня). Тепловое излучение вызывает расширение сосудов кожных покровов и повышает потоотделение до 2 л в зависимости от температуры воздуха. С потом выводятся мочевина, креатинин, ионы натрия, калия, магния, хлора. Кожный диафорез способствует выделению продуктов белкового обмена, воды, облегчает фильтрационную функцию почек. Диурез при этом уменьшается. Стимулируются процессы репаративной регенерации. Баня оказывает выраженное спазмолитическое действие. Лечение проводят с умеренной нагрузкой - режим I (см. приложение 5), один раз в 5- 7 дней; курс 6 - 8 процедур. После захода в потельню бани не используют холодную воду, применяется только теплый душ (27-29 °С). Метод лечения хронического гломерулонефрита более целесообразен при нефротическом и смешанном вариантах, а также при повышенных показателях АД.
Гипокоагулирующие методы лечения гломерулонефрита
Лекарственный электрофорез. Применяют антикоагулянты и дезагреганты (5000-10 000 ЕД гепарина, 5 % раствор ацетилсалициловой кислоты). Прямой антикоагулянт гепарин потенцирует ингибиторное действие антитромбина III на активированные факторы коагуляции крови (IXA, XA), стимулирует активацию фибрином фибриностабилизирующего фактора, уменьшает агрегацию тромбоцитов. Ацетилсалициловая кислота также ингибирует спонтанную и индуцированную агрегацию тромбоцитов. Препараты вводят в область почек, что объясняется дополнительным действием гальванического тока, усиливающего кровоток в сосудах почек. Препараты вводят с катода. Сила тока - до 15 мА. Назначают ежедневно по 15 мин; курс 10-12 процедур. Метод показан при подостром течении хронического гломерулонефрита.
Низкочастотная магнитотерапия. При использовании переменного, пульсирующего магнитного поля формируется гипокоагулирующий эффект за счет магнитогидродинами-ческих сил, ускоряющих локальный кровоток и уменьшающих агрегацию форменных элементов крови. Индукторы располагают над проекцией почек. Применяют магнитное поле частотой 50 Гц, индукция 30-40 мТл, по 15 мин, ежедневно; курс лечения хронического гломерулонефрита 10-15 процедур.
Антигипоксические методы терапии хронического гломерулонефрита
Оксигенобаротерапия. Назначение метода может быть обусловлено наличием гемодинамических нарушений (в результате гиперволемии). Лечение должно быть направлено на повышение количества растворенного в плазме кислорода и кислородной емкости крови. В результате оксигенобаротерапии повышаются окислительный потенциал поглощенного кровью кислорода, мощность систем окислительного фосфорилирования. Процедуры проводят в барокамерах под давлением до 0,2 МПа с различной скоростью компрессии. Содержание кислорода 100 %. Продолжительность ежедневно проводимых процедур 45-60 мин; курс лечения хронического гломерулонефрита 7-10 процедур.
Противопоказания: хроническая почечная недостаточность выше III стадии (абсолютное противопоказание); резкий подъем АД, выраженные отеки, макрогематурия (относительные противопоказания).








